- La AEPap
- Federadas
- GTrabajo
- Grupo de Cooperación, inmigración y adopción
- Grupo de Docencia
- Grupo de Educación para la Salud
- Grupo de Investigación
- Grupo de Pediatría Basada en la Evidencia
- Grupo de PrevInfad
- Grupo de TDAH y Desarrollo Psicoeducativo
- Grupo de Vías Respiratorias
- Grupo de Patología Infecciosa
- GT Pediatría Social y Comunitaria
- Grupo Familia y Salud
- Grupo Laboral-Profesional
- Grupo VacunAEPap
- Grupo de Ecografía Clínica Pediátrica
- Grupo de Gastroenterología y Nutrición
- Grupo de Relaciones con Europa
- Grupo de Sueño
- PAPenRED
- Actualidad
- Laboral
- Agenda
- Biblioteca
- Vacunas
- Familia y Salud
- Coronavirus
Bibliografía de 2024
Bibliografía marzo 2024
Top ten
Situación epidemiológica actual de la infección invasiva por Streptococcus pyogenes. An Pediatr (Barc). 2024;100:161-3.
Streptococcus del grupo A (GAS, por sus siglas en inglés) o Streptococcus pyogenes, es el agente causal más frecuente de la faringoamigdalitis bacteriana en niños y adolescentes. Aunque de manera infrecuente, es capaz de causar infecciones invasivas (iGAS), especialmente graves, como sepsis, shock toxico, neumonía, meningitis, infección osteoarticular, abscesos profundos o fascitis necrosante, siendo estos cuadros ocasionalmente fatales1–3.
En diciembre de 2022, se publicó una alerta en el Reino Unido que informaba de un inusual aumento de la incidencia de infecciones por S. pyogenes (amigdalitis y escarlatina fundamentalmente) y, simultáneamente, de infecciones invasivas con un número relevante de fallecimientos4. Varios países en Europa reportaron rápidamente un aumento similar de infecciones estreptocócicas invasivas5,6 y, posiblemente, hayan sido la neumonía el síndrome clínico que más se ha incrementado en este brote epidémico7.
Sin embargo, este aumento de la incidencia ya se venía observando en los años previos a la pandemia, y así había sido descrito también en España
Postpandemic Rebound in Noninvasive Group a Streptococcal Disease is not Synchronous with Winter RSV and Influenza Epidemics. The Pediatric Infectious Disease Journal 43(3):p e106-e108, March 2024.
INTRODUCCIÓN
En 2022 se notificó un aumento de las infecciones invasivas por estreptococos del grupo A, asociado a una intensa circulación de virus respiratorios. Describimos un marcado aumento de las infecciones no invasivas por estreptococos del grupo A. Aunque el aumento coincidió con epidemias de virus respiratorio sincitial y gripe, continuó después de que la detección de estos virus descendiera a niveles bajos, lo que sugiere que otros factores han contribuido a este cambio epidemiológico.
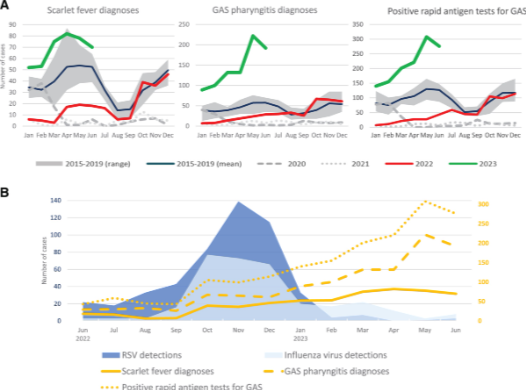
FIGURA 1.
Epidemias de infecciones no invasivas por SGA y virus respiratorios. A: Distribución mensual de los diagnósticos de escarlatina, faringitis por SGA y pruebas rápidas de antígeno positivas, de enero de 2015 a junio de 2023. Los rangos de las cifras de los años prepandémicos se muestran en gris y la media en azul. Las cifras de 2022 se muestran en rojo y las de 2023 en verde. B: Número de casos de VSR (azul oscuro) y virus de la gripe (azul claro) y diagnósticos de escarlatina, faringitis por SGA y pruebas de antígeno rápido positivas para SGA (amarillo), de junio de 2022 a junio de 2023.
Fuente: Postpandemic Rebound in Noninvasive Group a Streptococcal Disease is not Synchronous with Winter RSV and Influenza Epidemics. The Pediatric Infectious Disease Journal43(3):e106-e108, March 2024.
Consumo de antibióticos en los primeros meses de vida: un estudio transversal. An Pediatr (Barc). 2024;100:164-72.
Los factores y patrones asociados al consumo de antibióticos en los lactantes no están claros. Nuestro objetivo fue evaluar la incidencia acumulada de consumo de antibióticos desde el nacimiento hasta los 16 meses e identificar los factores asociados al consumo de antibióticos entre lactantes de 4 a 16meses.
Material y métodos
Se realizó un estudio transversal en 2016 que incluyó una muestra de la población de 18.882 mujeres españolas de Galicia que habían dado a luz a un niño vivo entre el 1 de septiembre de 2015 y el 31 de agosto de 2016. Se calculó la incidencia acumulada de consumo de antibióticos a partir de los resultados de la entrevista a la madre sobre el consumo del lactante desde el nacimiento hasta los 14 meses; no se estimó a los 15 y 16 meses debido al reducido tamaño muestral. Para valorar las características asociadas al consumo de antibióticos se anidó en el estudio transversal un estudio de casos y controles emparejando por mes de nacimiento, un control por caso.
Resultados
La incidencia acumulada de consumo de antibióticos entre los lactantes de 0 a 14 meses de edad aumentó del 7,5% al 66,0%. Para el estudio de casos y controles, se obtuvo información de 1.852 casos y de 1.852 controles. La asistencia a la guardería (OR: 3,8 [IC95%: 3,2-4,6]), tener hermanos/as mayores (OR: 1,8 [IC95%: 1,6-2,1]), las consultas sanitarias en la clínica privada (OR: 1,6 [IC95%:1,4-2,0]) o haber estado expuesto al humo ambiental de tabaco (OR: 1,3 [IC95%: 1,1-1,6]) se asociaron con un mayor riesgo de consumo de antibióticos. Tener madres de entre 30 y 39años o de 40años y más en el momento del parto se asoció con un menor riesgo de consumo de antibióticos (OR: 0,8 [IC95%: 0,7-1,0] y OR: 0,6 [IC95%: 0,5-0,8], respectivamente).
Conclusiones
Algunos de los factores asociados al consumo de antibióticos en los lactantes pueden ser modificables y deben ser considerados en el desarrollo de medidas de salud pública dirigidas a reducir el consumo de antibióticos.
Patógenos bacterianos y resistencia a los antibióticos en otitis media aguda. An Pediatr (Barc). 2024;100:173-9.
Introducción
Estudios recientes señalan un aumento de la prevalencia de Haemophilus influenzae y una disminución de Streptococcus pneumoniae entre las bacterias causantes de otitis media aguda (OMA). El objetivo del estudio es conocer la distribución de microorganismos patógenos identificados en Urgencias en los menores de 14 años con OMA y su patrón de resistencias.
Pacientes y métodos
Estudio retrospectivo, analítico y unicéntrico incluyendo pacientes menores de 14 años diagnosticados de OMA en los que se recogió un cultivo de secreción ótica en el servicio de urgencias pediátricas de un hospital terciario entre 2013 y 2021.
Resultados
Durante el periodo de estudio se registraron 14.684 episodios con diagnóstico de OMA, recogiéndose en 768 cultivos de secreción ótica. La mediana de edad fue de 2 años, el 57% varones y el 70% habían presentado al menos una OMA previa. Los patógenos más frecuentemente aislados fueron: Haemophilus influenzae, 188 (24,5%; de ellos, 15,5% resistentes a ampicilina); Streptococcus pyogenes, 86 (11,2%); Staphylococcus aureus, 82 (10,7%); Streptococcus pneumoniae, 54 (6,9%; de ellos, 9,4% con resistencia intermedia a penicilina); Pseudomonas aeruginosa, 42 (5,5%) y Moraxella catarrhalis, 11 (1,4%). En el 34,9% no se aislaron patógenos.
Conclusiones
Haemophilus influenzae es la primera causa de OMA en menores de 14 años. Este hecho, junto a la baja tasa de aislamientos y resistencia a penicilina de Streptococcus pneumoniae, cuestiona la idoneidad de la amoxicilina a dosis elevadas como tratamiento antibiótico empírico de la OMA.
Development and Validation of the Phoenix Criteria for Pediatric Sepsis and Septic Shock. JAMA. 2024;331(8):675-686. doi:10.1001/jama.2024.0196. Puntos clave
Pregunta ¿Cómo se deben identificar los niños con sospecha de infección con mayor riesgo de mortalidad, indicativo de sepsis?
Hallazgos Utilizando una encuesta internacional, una revisión sistemática y un análisis de más de 3 millones de consultas de atención médica pediátrica y un proceso de consenso, se desarrollaron nuevos criterios para la sepsis y el shock séptico en niños. La sepsis pediátrica en niños (<18 años) con sospecha de infección se identificó mediante al menos 2 puntos en el nuevo Phoenix Sepsis Score, incluida la disfunción de los sistemas respiratorio, cardiovascular, de coagulación y/o neurológico; y shock séptico como sepsis con al menos 1 punto cardiovascular en el Phoenix Sepsis Score.
Significado Los nuevos criterios para la sepsis y el shock séptico pediátricos son aplicables a nivel mundial.
Abstracto
Importancia La sepsis es una de las principales causas de muerte entre niños en todo el mundo. Los criterios pediátricos actuales para la sepsis se publicaron en 2005 basándose en la opinión de expertos. En 2016, el Tercer Consenso Internacional de Definiciones de Sepsis y Choque Séptico (Sepsis-3) definió la sepsis como una disfunción orgánica potencialmente mortal causada por una respuesta desregulada del huésped a la infección, pero excluyó a los niños.
Objetivo Actualizar y evaluar criterios de sepsis y shock séptico en niños.
Revisión de evidencia La Sociedad de Medicina de Cuidados Críticos (SCCM) convocó a un grupo de trabajo de 35 expertos pediátricos en cuidados críticos, medicina de emergencia, enfermedades infecciosas, pediatría general, enfermería, salud pública y neonatología de 6 continentes. Utilizando evidencia de una encuesta internacional, una revisión sistemática y un metanálisis, y una nueva puntuación de disfunción orgánica desarrollada en base a más de 3 millones de visitas a registros médicos electrónicos de 10 sitios en 4 continentes, se empleó un proceso de consenso Delphi modificado para desarrollar criterios.
Hallazgos Según los datos de la encuesta, la mayoría de los médicos pediátricos utilizaron sepsis para referirse a una infección con disfunción orgánica potencialmente mortal, lo que difería de los criterios de sepsis pediátrica anteriores que utilizaban criterios del síndrome de respuesta inflamatoria sistémica (SRIS), que tienen propiedades predictivas deficientes, e incluían los criterios redundantes. término, sepsis grave . El grupo de trabajo SCCM recomienda que la sepsis en niños se identifique mediante una puntuación Phoenix Sepsis de al menos 2 puntos en niños con sospecha de infección, lo que indica una disfunción potencialmente mortal de los sistemas respiratorio, cardiovascular, de coagulación y/o neurológico. Los niños con una puntuación Phoenix Sepsis de al menos 2 puntos tuvieron una mortalidad hospitalaria del 7,1% en entornos de mayores recursos y del 28,5% en entornos de menores recursos, más de 8 veces la de los niños con sospecha de infección que no cumplían estos criterios. La mortalidad fue mayor en los niños que tenían disfunción orgánica en al menos 1 de 4 sistemas de órganos (respiratorio, cardiovascular, de coagulación y/o neurológico) que no era el sitio principal de infección. El shock séptico se definió como niños con sepsis que tenían disfunción cardiovascular, indicada por al menos 1 punto cardiovascular en el Phoenix Sepsis Score, que incluía hipotensión grave para la edad, lactato en sangre superior a 5 mmol/L o necesidad de medicación vasoactiva. Los niños con shock séptico tuvieron una tasa de mortalidad hospitalaria del 10,8% y el 33,5% en entornos de mayores y menores recursos, respectivamente.
Conclusiones y relevancia Los criterios de sepsis de Phoenix para la sepsis y el shock séptico en niños fueron derivados y validados por el Grupo de Trabajo Internacional de Definición de Sepsis Pediátrica del SCCM utilizando una gran base de datos y una encuesta internacionales, una revisión sistemática y un metanálisis, y un enfoque de consenso Delphi modificado. Una puntuación Phoenix Sepsis de al menos 2 identificó una disfunción orgánica potencialmente mortal en niños menores de 18 años con infección, y su uso tiene el potencial de mejorar la atención clínica, la evaluación epidemiológica y la investigación sobre sepsis pediátrica y shock séptico en todo el mundo.
Introducción
Se estima que en 2017, 25 millones de niños experimentaron sepsis en todo el mundo, lo que provocó más de 3 millones de muertes. 1 Muchos niños sobrevivientes de sepsis tienen secuelas físicas, cognitivas, emocionales y psicológicas continuas, que pueden tener efectos a largo plazo en ellos y sus familias. 2 - 4 El riesgo de desarrollar sepsis durante los primeros años de vida supera el de cualquier otro grupo de edad, con el efecto más desproporcionado entre los niños de entornos de bajos recursos. 5 La resolución de la Organización Mundial de la Salud sobre la sepsis pidió esfuerzos dedicados para mejorar el diagnóstico, la prevención y el tratamiento de la sepsis, todo lo cual requiere el uso de criterios que identifiquen con precisión a aquellos con infección que tienen un alto riesgo de resultados adversos y muerte. 6 , 7 Sin embargo, tales criterios faltan para los niños.
Los criterios más recientes específicos para la sepsis pediátrica fueron publicados en 2005 por la Conferencia Internacional de Consenso sobre Sepsis Pediátrica (IPSCC) y se han incorporado ampliamente en la práctica clínica, la investigación, la mejora de la calidad y los esfuerzos políticos. 8 , 9 Similar a los criterios para la sepsis en adultos en ese momento: la Sociedad de Medicina de Cuidados Críticos de 2001, la Sociedad Europea de Medicina de Cuidados Intensivos, el Colegio Americano de Médicos del Tórax, la Sociedad Torácica Americana y la Sociedad de Infecciones Quirúrgicas, Conferencia Internacional de Consenso sobre Definiciones de Sepsis (Sepsis- 2) 10 —que desarrolló una segunda recomendación, los criterios del IPSCC se basaron en la opinión de expertos y caracterizaron la sepsis como infección sospechada o confirmada en presencia del síndrome de respuesta inflamatoria sistémica (SRIS). La sepsis grave se definió como sepsis con disfunción de órganos cardiovasculares o respiratorios o disfunción de al menos otros dos sistemas orgánicos. El shock séptico se definió como sepsis con hipotensión, necesidad de medicamentos vasoactivos o evidencia de alteración de la perfusión a pesar de la reanimación con 40 ml/kg o más de bolos de líquido intravenoso.
En 2016, la Tercera Conferencia Internacional de Consenso sobre Sepsis y Choque Séptico (Sepsis-3) revisó los criterios para sepsis y shock séptico en adultos utilizando datos de casi 150 000 pacientes con sospecha de infección en EE. UU. y Alemania. 11 La definición de Sepsis-3 diferenció la sepsis de la infección no complicada por la presencia de disfunción orgánica potencialmente mortal causada por una respuesta desregulada del huésped a la infección e identificó la sepsis mediante un aumento en la puntuación de la Evaluación de falla orgánica secuencial (SOFA) en al menos 2 puntos en pacientes con sospecha de infección. 12 Se identificó shock séptico en pacientes con sepsis con uso de vasopresores para mantener una presión arterial media de 65 mm Hg o más y un nivel de lactato sérico superior a 2 mmol/L (18,02 mg/dL) en ausencia de hipovolemia. 13 Estos criterios no fueron desarrollados con datos pediátricos ni validados ni adaptados ampliamente para niños.
La sepsis en niños tiene diferencias importantes con respecto a la de los adultos, incluida la variabilidad de los signos vitales específica de la edad, la función inmune del desarrollo dependiente de la edad y diferencias en las comorbilidades, epidemiología y resultados específicos de la pediatría. 14 - 17 Debido a la alta morbilidad y mortalidad causada por la sepsis en niños en todo el mundo, los criterios de sepsis deben derivarse y validarse específicamente para el diagnóstico en niños.
Limitaciones de los criterios actuales para la sepsis en niños
Los criterios del IPSCC para la sepsis pediátrica incluyen a muchos niños con una enfermedad de gravedad leve, y la literatura reciente respalda que los criterios SIRS no identifican de manera confiable a los niños con infección con riesgo de malos resultados. 18 , 19 Además, los estudios han informado discrepancias en cómo se aplican clínicamente los criterios, lo que limita la caracterización precisa de la carga de enfermedad por sepsis. 20 Por último, no se ha evaluado rigurosamente la aplicabilidad global de los criterios del IPSCC para poblaciones en entornos de menores recursos, donde la carga de enfermedad sigue siendo mayor. 21 - 23
Los conocimientos del proceso de desarrollo y validación de Sepsis-3 en adultos y los estudios de validación posteriores proporcionaron orientación para informar la revisión de los criterios de sepsis pediátrica. 24 , 25 Los criterios de sepsis para niños deben basarse en datos sólidos y fácilmente disponibles de diversos entornos clínicos. Sepsis-3 utilizó la puntuación SOFA preexistente, pero la sensibilidad y el valor predictivo positivo de las puntuaciones de disfunción orgánica pediátrica 26 a 29 para niños con infección no están claros. 30 Además, aunque la investigación sobre la sepsis se ha centrado en pacientes que requieren cuidados intensivos, el 80% de los pacientes pediátricos con sepsis acuden inicialmente al departamento de urgencias o a centros de atención hospitalaria habitual. Por lo tanto, en pacientes pediátricos con sepsis se deben considerar datos que abarquen todo el proceso de atención hospitalaria. 31
El proceso de desarrollo y validación de nuevos criterios para la sepsis en niños
Este artículo sigue las Directrices para modificar la definición de enfermedades. 32 En 2019, la SCCM reunió un grupo de trabajo para actualizar los criterios para la sepsis pediátrica (eTabla 1 en el Suplemento 1 ). Se consideró esencial contar con un panel diverso en términos de disciplina, género y entorno de atención de la salud. Se contactó a expertos pediátricos en cuidados intensivos, medicina de emergencia, enfermedades infecciosas, pediatría general, informática, enfermería, neonatología e investigación en función de su conocimiento y experiencia en sepsis, garantizando que estuvieran representados entornos de atención médica con diferentes recursos y geografía en 6 continentes. El grupo de trabajo incluyó a 35 enfermeros y médicos expertos de Australia, Bangladesh, Brasil, Canadá, Francia, India, Italia, Japón, Suiza, Sudáfrica, Reino Unido y Estados Unidos.
Se utilizó un enfoque triple (eMethods 1 en el Suplemento 1 ) para desarrollar los nuevos criterios, que incluyen (1) una encuesta global de 2835 médicos, 33 (2) una revisión sistemática y un metanálisis (eMethods 3 en el Suplemento 1 ), 34 , 35 y (3) un estudio de derivación y validación basado en datos, 36 que culminó en un proceso de consenso Delphi modificado por parte de todo el grupo de trabajo. En cada paso, el grupo de trabajo incluyó datos de entornos de menores y mayores recursos y consideró los desafíos relacionados con los recursos limitados (eMethods 2 en el Suplemento 1 ). La encuesta global y la revisión sistemática informaron el diseño del estudio de derivación y validación, cuyos resultados se utilizaron en el proceso de consenso para llegar a los criterios finales para la sepsis pediátrica. Durante el proceso de consenso, los resultados de los análisis se presentaron a los miembros del grupo de trabajo para su revisión, discusión y votación mediante encuestas REDCap. El consenso se definió como más del 80% de acuerdo de más del 80% de los miembros del grupo de trabajo para cualquier pregunta determinada. Si no se alcanzaba este umbral, se producía una discusión adicional (y un análisis de datos cuando era necesario), seguido de rondas adicionales de votación hasta que se alcanzaba un consenso (eMethods 4 en el Suplemento 1 ). Se excluyeron los recién nacidos prematuros (<37 semanas de gestación al nacer) y los recién nacidos que permanecieron hospitalizados después del nacimiento debido a las dificultades para definir la disfunción orgánica en los recién nacidos prematuros y debido al contexto único de infecciones adquiridas perinatalmente. 37 , 38
La encuesta global destacó la preocupación por la disponibilidad inconsistente de pruebas de diagnóstico y herramientas terapéuticas en todos los entornos y la necesidad de nuevos criterios aplicables a la atención clínica, la evaluación comparativa, la mejora de la calidad, la epidemiología y la investigación. 33 La encuesta también confirmó el uso preferido del término sepsis por parte de los médicos pediatras para referirse a niños con disfunción orgánica asociada a infección en lugar de SRIS asociado a infección, lo que indica una adopción generalizada del marco conceptual Sepsis-3.
La revisión sistemática y el metanálisis examinaron la asociación de criterios clínicos y de laboratorio individuales con el desarrollo de sepsis o un mayor riesgo de resultados adversos, incluidas las puntuaciones de disfunción orgánica. 34 Esto confirmó la elección de utilizar medidas validadas de disfunción orgánica para el desarrollo de criterios de sepsis y shock séptico en niños.
Se desarrolló una base de datos de registros médicos electrónicos, multicéntrica e internacional, utilizando datos de sistemas de salud en 6 sitios de mayores recursos (todos en los EE. UU.) y 4 sitios de menores recursos en Bangladesh, China, Colombia y Kenia. Esta base de datos incluyó más de 3 millones de visitas hospitalarias de pacientes menores de 18 años en varias ubicaciones hospitalarias (p. ej., departamento de emergencias, área de atención hospitalaria regular, unidad de cuidados intensivos), excluyendo las hospitalizaciones por nacimiento y los niños cuya edad posconcepcional era menor de 37 semanas. 36 Los datos de cada encuentro estuvieron disponibles desde la presentación hasta el alta o la muerte y se dividieron en conjuntos de datos de derivación y validación, estratificados por entorno de recursos (mayor versus menor). Las definiciones conceptuales de Sepsis-3 de sepsis como disfunción orgánica potencialmente mortal causada por infección y shock séptico como sepsis que conduce a disfunción cardiovascular, 12 ampliamente aceptables en una encuesta global de médicos e investigadores que atienden a niños, 33 fueron utilizadas como puntos de partida por el grupo de trabajo.
Las subpuntuaciones específicas de órganos de 8 puntuaciones de disfunción orgánica pediátrica existentes 26 - 29 se calcularon utilizando datos de las primeras 24 horas de presentación en el hospital y se compararon para determinar aquellas que eran más capaces de discriminar la mortalidad intrahospitalaria (incluida la de urgencias). departamento) entre los niños con sospecha de infección, definidos como aquellos que reciben antimicrobianos sistémicos y se someten a pruebas microbiológicas. Las subpuntuaciones de mejor rendimiento se utilizaron como datos de entrada en modelos de regresión apilados para determinar su asociación con la mortalidad hospitalaria. 36 Cuando las subpuntuaciones obtuvieron resultados similares, el grupo de trabajo votó para determinar cuáles incluir en los modelos finales.
El modelo final, que incorporó niveles de disfunción para cuatro sistemas de órganos (cardiovascular, respiratorio, neurológico y de coagulación), tuvo un rendimiento comparable con una puntuación generada a partir de un modelo de sistema de ocho órganos que también incluía disfunción renal, hepática, endocrina e inmunológica. (Puntuación Phoenix-8 36 ). El modelo final del sistema de 4 órganos fue respaldado por el grupo de trabajo basándose en el rendimiento y la parsimonia y se tradujo a una puntuación basada en números enteros, la puntuación Phoenix Sepsis ( Tabla ), para optimizar la utilidad. Los umbrales en la puntuación de sepsis y shock séptico se establecieron mediante un proceso de consenso que involucró a todo el grupo de trabajo, basándose en la sensibilidad y el valor predictivo positivo. Una vez completadas, las recomendaciones se distribuyeron entre las sociedades que las respaldan.
Resultados
Criterios para identificar niños con sepsis
La sepsis en niños se identificó utilizando los criterios de sepsis de Phoenix, que eran 2 o más puntos en la puntuación de sepsis de Phoenix, lo que indica una disfunción orgánica potencialmente mortal de los sistemas respiratorio, cardiovascular, de coagulación y/o neurológico en niños con infección sospechada o confirmada. ( Tabla , Cuadro 1 y eTables 2 y 3 en el Suplemento 1 ). Los niños con sospecha de infección en las primeras 24 horas de la presentación tuvieron una mortalidad hospitalaria del 0,7% (1.049 de 144.379) en entornos de mayores recursos y del 3,6% (1.016 de 28.605) en entornos de menores recursos. Entre estos niños, se produjo una puntuación de Phoenix Sepsis de al menos 2 en las primeras 24 horas de la presentación en el 7,1 % (10 243 de 144 379) en entornos de mayores recursos y en el 5,4 % (1549 de 28 605) en entornos de menores recursos y identificaron niños con mayor riesgo de muerte (mortalidad hospitalaria del 7,1% [726 de 10 243] en entornos de mayores recursos y del 28,5% [441 de 1549] en entornos de menores recursos; eFigura 2 en el Suplemento 1 ) . El umbral de Phoenix Sepsis Score de al menos 2 puntos tuvo un valor predictivo positivo más alto y una sensibilidad mayor o comparable para la mortalidad hospitalaria en niños con infección confirmada o sospechada en las primeras 24 horas en comparación con la definición de sepsis del IPSCC (es decir, SIRS con infección sospechada o confirmada) y sepsis grave (es decir, sepsis IPSCC con criterios de disfunción orgánica basados en IPSCC) en el análisis principal y en múltiples análisis de sensibilidad. 36
Interpretation of Antibiotic Trials in Pediatric Pneumonia. JAMA Netw Open. 2024;7(2):e2354470.
Ensayos clínicos aleatorios recientes han comparado regímenes de antibióticos de intensidad variable para el tratamiento de la neumonía adquirida en la comunidad (NAC) pediátrica. 1 - 4 Estos ensayos no identificaron ninguna ventaja entre las dosis altas versus las dosis bajas de amoxicilina 3 o una duración más larga versus más corta de la terapia con antibióticos 1 - 4 con respecto a las tasas o el momento de la mejoría clínica. Sin embargo, la mayoría de estos ensayos reclutaron niños basándose únicamente en criterios clínicos o criterio médico. 2 - 4 Dados los desafíos del diagnóstico clínico de neumonía pediátrica, es probable que la mayoría de los niños incluidos en estudios con sospecha clínica de NAC no tuvieran neumonía radiológica y, por lo tanto, habrían mejorado independientemente de la terapia con antibióticos.
Métodos
Realizamos un análisis de un estudio de cohorte prospectivo en curso de niños que acudieron a un departamento de emergencias pediátricas (DE) de atención terciaria y se sometieron a una radiografía de tórax (CXR) por sospecha clínica de NAC. 5 La Junta de Revisión Institucional del Boston Children's Hospital aprobó este estudio de cohorte. Los participantes dieron su consentimiento informado verbal. Seguimos la pauta de informes STROBE .
Para identificar a los participantes más similares a los de los ensayos recientes de dosis y duración de antibióticos6 niños generalmente sanos de entre 3 meses y 6 años que no fueron tratados previamente con antibióticos. Los niños se clasificaron según si cumplían los criterios de inclusión para la Neumonía adquirida en la comunidad: un ensayo controlado aleatorio (CAP-IT). 3 Específicamente, la inclusión requirió todo lo siguiente: tos dentro de las 96 horas anteriores; fiebre dentro de las 48 horas anteriores; y signos de dificultad para respirar, signos focales en el pecho o neumonía lobar en la radiografía de tórax. Se excluyeron los niños con sibilancias bilaterales y sin signos torácicos focales. 3 Todos los niños de la presente cohorte se sometieron a una radiografía de tórax para evaluación de neumonía, mientras que el ensayo CAP-IT 3 y otros estudios 2 , 4 permitieron la inclusión basándose únicamente en el juicio clínico.
Según las interpretaciones de las radiografías de tórax realizadas por radiólogos pediátricos certificados como parte de la atención clínica de rutina, las radiografías se clasificaron como positivas, equívocas o negativas para la presencia de neumonía. Los resultados clínicos se evaluaron mediante un seguimiento estructurado de 7 a 14 días después de la visita al servicio de urgencias. Calculamos el porcentaje de niños que se recuperaron de su enfermedad sin el uso de antibióticos. El análisis de datos se realizó de mayo a noviembre de 2023 utilizando Stata SE 16 (StataCorp LLC).
Resultados
Entre mayo de 2015 y noviembre de 2022, se inscribieron 1252 pacientes de 3 meses a 6 años (mediana de edad [IQR], 2,1 [1,2-3,7] años; 566 mujeres [45,2 %], 686 hombres [54,8 %]). Quinientos siete pacientes (40,5%) cumplieron los criterios de inclusión del ensayo CAP-IT ( Tabla 1 ). De estos, 154 (30,3%) tenían neumonía radiográfica, 49 (9,7%) tenían radiografías equívocas y 304 (60,0%) no tenían neumonía radiográfica. Entre los niños sin neumonía radiográfica, 252 (82,9%) fueron dados de alta sin antibióticos, de los cuales 5 (2,0%) fueron diagnosticados con neumonía dentro de las 2 semanas posteriores al alta ( Tabla 2 ). Un total de 245 niños (48,3%) que cumplieron los criterios de inclusión se recuperaron sin antibióticos.
Discusión
En este análisis de datos recopilados prospectivamente que reflejan los criterios de inclusión para un ensayo reciente con antibióticos en NAC pediátrica, observamos que solo el 30,3% de los niños que cumplían los criterios tenían radiografías positivas, lo cual es similar a la tasa de neumonía radiográfica lobar en NAC. Ensayo de TI (34%). 3 Además, el 48,3% de los pacientes se recuperaron de su enfermedad sin el uso de antibióticos. Los datos anteriores sugieren que la mayoría de los niños con sospecha de neumonía y radiografías negativas se recuperan sin antibióticos. 5
Una limitación del estudio es la falta de un verdadero estándar de oro para el diagnóstico de neumonía en niños. Nuestra hipótesis es que la mayoría de los ensayos con antibióticos en NAC pediátrica incluyen a muchos pacientes sin neumonía y, por lo tanto, pueden tener poco poder estadístico para identificar diferencias reales en los resultados de los niños con neumonía bacteriana. Estos importantes ensayos pragmáticos apoyan la reducción de la intensidad del uso de antibióticos en niños con enfermedades respiratorias. Sin embargo, el uso generalizado de regímenes antibióticos desintensificados para todos los niños con neumonía, en particular aquellos con consolidaciones lobares, puede ser prematuro dada la escasez de evidencia que respalde su eficacia en estas poblaciones.
Serotype 3 Antibody Response and Antibody Functionality Compared to Serotype 19A Following 13-Valent Pneumococcal Conjugate Immunization in Children. The Pediatric Infectious Disease Journal 43(3):p 294-300, March 2024.
INTRODUCCIÓN
La prevención de infecciones en niños vacunados con la vacuna antineumocócica conjugada 13-valente (PCV13) puede ser menos eficaz frente al serotipo 3 que frente al 19A.
OBJETIVO
El objetivo de este estudio fue determinar las diferencias en los anticuerpos IgG y funcionales para el serotipo 3 frente al 19A tras la inmunización con PCV13, en los niveles de anticuerpos IgG inducidos por PCV13 en comparación con la inmunidad inducida de forma natural, y evaluar la eficacia de PCV13 frente a los serotipos 3 y 19A en la prevención de la otitis media aguda (OMA) y la colonización entre niños de 6 a 36 meses.
MÉTODOS
Las muestras procedían de un estudio de cohortes prospectivo, longitudinal y observacional realizado en Rochester, Nueva York. La detección de neumococos se realizó mediante cultivo. Se analizaron 713 sueros para determinar los niveles de anticuerpos mediante un ensayo de inmunoabsorción ligado a enzimas, 68 para detectar anticuerpos funcionales mediante opsonofagocitosis y 47 para determinar la avidez de anticuerpos mediante disrupción del enlace de tiocianato. La eficacia de la PCV13 en la prevención de la OMA y la colonización se determinó comparando la detección de los serotipos 3 y 19A antes y después de la PCV13.
RESULTADOS
La proporción de niños que alcanzaron el umbral de anticuerpos de ≧0,35 µg/mL tras la PCV13 fue mayor para el serotipo 19A que para el serotipo 3. Sólo el serotipo 19A mostró un aumento significativo en los títulos del ensayo de opsonofagocitosis inducida por PCV13 y en la avidez de anticuerpos. Los niños inmunes inducidos naturalmente por el serotipo 3 mostraron una tendencia positiva de aumento del nivel de anticuerpos a medida que los niños crecían, pero no los niños inmunizados con PCV13. No se identificó la eficacia de la PCV13 en la prevención de la OMA o la colonización para el serotipo 3, pero se confirmó la eficacia de la 19A.
CONCLUSIÓN
La PCV13 provoca niveles de anticuerpos más bajos y menor eficacia frente al serotipo 3 frente al serotipo 19A. Es probable que los niveles de anticuerpos inducidos por PCV13 para el serotipo 3 sean insuficientes para prevenir la OMA y la colonización en la mayoría de los niños pequeños.
Streptococcus intermedius and Other Streptococcus anginosus Group Species in Pediatric Cranial and Intracranial Pyogenic Infections. The Pediatric Infectious Disease Journal 43(3):p e92-e95, March 2024.
Los estreptococos se han clasificado como un grupo diverso de más de 100 especies grampositivas reconocidas actualmente en función de sus propiedades α-hemolíticas, β-hemolíticas y no hemolíticas. Históricamente, Streptococcus pyogenes y Streptococcus pneumoniae fueron los primeros en atraer la atención debido a su virulenta acción piógena. Las especies de "estreptococos del grupo viridans", que permanecen cuando se excluyen los estreptococos β-hemolíticos, los enterococos y los neumococos, han sido comensales humanos de bajo potencial patógeno en individuos inmunocompetentes. Los estreptococos del grupo viridans constan de 6 grupos, a saber, el grupo Streptococcus mutans, el grupo Streptococcus salivarius, el grupo Streptococcus bovis, el grupo Streptococcus mitis, el grupo Streptococcus sanguinis y el grupo Streptococcus anginosus (SAG); este último ha sido motivo de un largo debate. El nombre inicial del grupo fue "milleri", pero el término SAG propuesto por Kawamura es el más aceptado en la actualidad. El SAG está formado por 3 especies distintas, Streptococcus anginosus, Streptococcus intermedius y Streptococcus constellatus, que comparten similitudes fenotípicas, siendo cocos grampositivos, microaerófilos y catalasa negativos, y que también se han clasificado como β-hemolíticas, α-hemolíticas y no hemolíticas. Estas características heterogéneas, hemolíticas y bioquímicas han conducido habitualmente a una identificación errónea de estas cepas.
Activities, Motivations and Demographics of Provaccine Advocates. The Pediatric Infectious Disease Journal 43(3):p 286-293, March 2024.
La indecisión ante las vacunas (Vaccine Hesitancy) es un problema de salud pública cada vez mayor y la Organización Mundial de la Salud lo ha clasificado como una amenaza importante para la salud mundial. Aunque se ha investigado ampliamente sobre las actitudes de las personas que dudan de las vacunas, se sabe poco sobre los defensores de la provacunación. Nuestros objetivos eran describir las características, actitudes, actividades y motivaciones de los defensores de la provacunación
MÉTODOS
Se realizó una encuesta por internet entre julio y noviembre de 2019. Se invitó a grupos estadounidenses de defensa de las vacunas a colaborar en la distribución de la encuesta. Los participantes fueron reclutados de una muestra de conveniencia de sus miembros. Las actividades de promoción se clasificaron como relacionadas con la política, en persona o en línea.
RESULTADOS
Los encuestados (n = 1239) eran en su mayoría mujeres (82%), blancos (87%) y con estudios superiores (90%). La mayoría declaró una afiliación política demócrata (66%). La ocupación más común era la de profesional sanitario (38%). La mayoría de los encuestados (90%) estaba de acuerdo en que una política que no permitiera a los pacientes rechazar o extender las vacunas les animaría a elegir esa clínica. La actividad más común relacionada con la política fue ponerse en contacto con un funcionario electo sobre las vacunas. La actividad en persona más común fue hablar con un amigo o familiar sobre las vacunas. La actividad en línea más común fue utilizar las redes sociales para defender las vacunas. La motivación más común para la defensa de las vacunas fue un sentido de responsabilidad como miembro de la comunidad.
CONCLUSIÓN
Las personas provacunas participaron en diversas actividades de defensa y estaban motivadas por la responsabilidad hacia su comunidad, además de por otros factores. Seguir trabajando para comprender mejor y motivar a los defensores de las vacunas puede contribuir a los esfuerzos para reforzar la confianza en las vacunas e influir en aquellos que aceptan las vacunas para que se conviertan en defensores.
Casos clínicos
Síndrome hemofagocítico-like secundario a faringitis por estreptococo del grupo A. An Pediatr (Barc). 2024;100:212-3
El síndrome hemofagocítico está caracterizado por una excesiva respuesta inflamatoria sistémica. Este síndrome se clasifica en diferentes subgrupos según su etiología. Las infecciones pueden actuar como desencadenantes de la cascada inflamatoria, siendo la infección por virus y, en concreto por el virus de Epstein-Barr, la más frecuente. Sin embargo, otros patógenos que incluyen bacterias, hongos o parásitos también pueden actuar como desencadenantes. No se ha publicado ningún caso de síndrome hemofagocítico secundario a infección por Streptococcus pyogenes, estreptococo del grupo A (SGA), aunque sí existen referencias a otros estreptococos en la literatura1–3. En las últimas décadas se ha visto un aumento de la incidencia de infección estreptocócica y, por consiguiente, también de los cuadros graves asociados a esta4. Existe un creciente interés por conocer los factores de virulencia del SGA que inducen la inflamación, entre los que se encuentran su capacidad de segregar superantígenos5,6 capaces de provocar una estimulación excesiva de la inmunidad celular. Presentamos a continuación un caso de síndrome hemofagocítico-like secundario a infección por SGA.
Se trata de una paciente mujer de 6 años previamente sana que ingresa por cuadro febril prolongado a estudio. Presentaba fiebre de hasta 41°C con ascensos frecuentes desde hacía 7 días, había sido valorada por este motivo en varias ocasiones en urgencias del hospital y desde hacía 4 días recibía tratamiento antibiótico con fenoximetilpenicilina vía oral por faringitis estreptocócica (tras positividad de test rápido de detección de antígeno estreptocócico), sin mejoría clínica. A la exploración las constantes eran normales, salvo Tª de 38,2°C, presentaba un exantema generalizado eritrósico pruriginoso con afectación palmo-plantar, un enantema faríngeo petequial y adenopatías cervicales de características reactivas, sin presentar megalias a la palpación abdominal.
Fascitis necrotizante multifocal por Streptococcus pyogenes. An Pediatr (Barc). 2024;100:218-9
Una niña sana de tres años se presenta a consulta con tres días de fiebre, vómitos y rechazo de la marcha. La exploración muestra hiperemia orofaríngea y dolor a la palpación del codo y pierna derechos. Se realiza prueba estreptocócica, que es positiva, analítica sanguínea y hemocultivo. Tras 12 horas, aparece eritema y tumefacción en pierna y pie derechos (fig. 1), muy dolorosos al tacto.
Fascitis necrotizante en shock tóxico estreptocócico. An Pediatr (Barc). 2024;100:220-1
La fascitis necrotizante es una infección con alta morbimortalidad1, cuyo principal agente causal es el Streptococcus pyogenes (SGA)2, donde el diagnóstico y tratamiento precoz requiere un alto índice de sospecha3.
Caso clínico
Niño de 13 meses, sin antecedentes de interés, que ingresa por shock tóxico refractario a aminas y síndrome de distrés respiratorio por neumonía necrotizante con empiema (fig. 1), secundario a SGA. Presenta datos de fallo multiorgánico, con disfunción ventricular, fallo hepático, renal, acidosis metabólica grave con hiperlactacidemia, precisando soporte en oxigenación por membrana extracorpórea (ECMO) con asistencia venoarterial (VA) durante 10 días.
Annular Erythema of Infancy. J Pediatr. 2024 Mar;266:113857. doi: 10.1016/j.jpeds.2023.113857.
Un lactante de 16 días de gestación a término acudió al servicio de urgencias con una erupción cutánea que había comenzado varias horas antes en el dorso de las manos y se había extendido al tronco, las piernas y la cara. El bebé tenía buen aspecto, estaba afebril y hemodinámicamente estable. La exploración física inicial de la piel reveló manchas y placas anulares entre eritematosas blanquecinas y oscuras, coalescentes, en la cara, el tronco, las extremidades superiores e inferiores bilaterales y las plantas, pero sin afectar a las palmas de las manos ni a las membranas mucosas(Figura 1). La paciente presentaba edema leve en las piernas bilaterales. Las lesiones individuales permanecieron fijas durante más de 24 horas. El panel viral respiratorio fue positivo para adenovirus; por lo demás, las pruebas de laboratorio rutinarias (hemograma completo, panel metabólico completo) no presentaron observaciones. El paciente no recibió ningún tratamiento, como antihistamínicos para la erupción, y fue dado de alta al día siguiente. 8 días después acudió a la consulta de dermatología, donde la erupción se resolvió por completo sin hiperpigmentación residual(figura 2) y no ha vuelto a aparecer en 3 meses.
The Challenge of a Strange Rash: Dermatitis Artefacta. J Pediatr. 2024 Mar;266:113881. doi: 10.1016/j.jpeds.2023.113881. Epub 2023 Dec 20. PMID: 38135029.
Una niña de 10 años desarrolló máculas rojas en el miembro superior izquierdo que se extendieron en cuestión de horas a otras zonas, incluidos el miembro superior derecho, el abdomen y los pies. No presentaba síntomas asociados y no se observaron marcas en la espalda. Un pediatra sospechó una reacción alérgica y le recetó un antihistamínico oral. Las lesiones desaparecieron tras el baño, pero reaparecieron 24 horas después en una nueva exploración (figura). Un dermatólogo pediátrico sospechó dermatitis artefacta (DA) y eliminó las lesiones con alcohol y algodón. Aunque las lesiones desaparecieron por completo tras la visita, la madre seguía dudando del diagnóstico. Más tarde, la niña confesó haber usado un rotulador sobre sí misma, lo que motivó la derivación para una evaluación psicológica. Se obtuvo el consentimiento informado verbal y escrito de los padres de la paciente para este informe de caso.
West Nile meningoencephalitis in infants: look for thalamic involvement. Lancet Infect Dis. 2024 Mar;24(3):e206.
Un lactante francés de 2 meses sin antecedentes médicos ingresó en un servicio de urgencias de Marruecos por una convulsión parcial febril. Había estado de vacaciones durante 3 semanas y la fiebre con vómitos comenzó el día anterior al ingreso. Se observó hipotonía sin signos neurológicos focales ni erupción cutánea. La proteína C reactiva era de 117 mg/l, y el hemograma y las pruebas renales y hepáticas eran normales. El TAC craneal fue normal y el análisis del líquido cefalorraquídeo (LCR) mostró 170 leucocitos por mm3, 0-78 g/dL de proteínas, glucorraquia normal, y PCR multiplex y cultivo bacteriano negativos. Su estado clínico empeoró con coma profundo. En el electroencefalograma se observaron convulsiones multifocales. La resonancia magnética mostró tumefacción bilateral y lesiones en los tálamos y los núcleos lentiformes, junto con lesiones en el tronco encefálico, la sustancia blanca del lóbulo frontal izquierdo y realce leptomeníngeo difuso. No había componentes hemorrágicos (figura). El diagnóstico de la infección por el virus del Nilo Occidental se realizó mediante métodos serológicos en muestras seriadas en LCR…
A Rare Case of COVID-19 Related Acute Necrotizing Encephalopathy With the RANBP2 Mutation in a Pediatric Patient. The Pediatric Infectious Disease Journal 43(3):p e84-e86, March 2024.
La encefalopatía necrotizante aguda (ENA) es un trastorno neurológico infantil poco frecuente. El tipo familiar de ENA (ENA1) se asocia a una mutación en el gen RANBP2. Tanto el SARS-CoV-2 como las mutaciones de RANBP2 son responsables de la manifestación de una respuesta hiperinflamatoria que invade el sistema nervioso central y desempeña un papel clave en la rápida progresión de la encefalopatía.
Se trata de una paciente de 2,5 años de edad, nacida a término, Sin antecedentes de interés, bien vacunada para su edad. La enfermedad se manifestó 2 días antes con fiebre y coriza del ingreso. Se trasladó debido a un estado epiléptico. Se trató con la administración de lorazepam intravenoso a una dosis de 0,1 mg/kg. Poco después fue intubada con una puntuación de 6 en la escala de coma de Glasgow (apertura de ojos 1, respuesta verbal 2 y respuesta motora 3) y trasladada a la unidad de cuidados intensivos con una infección confirmada por SARS-CoV-2 mediante reacción en cadena de la polimerasa de transcripción inversa (RT-PCR) de un frotis nasofaríngeo. Sus resultados de laboratorio iniciales fueron: recuento de glóbulos blancos: 10.600 células/mcL (Ne: 54,3%, Ly: 39,7% y EO: 3,5%), Hb: 10,3 g/dL, recuento de plaquetas: 205.000 células/μL, proteína C reactiva: 9 mg/dL, procalcitonina: 0,2 ng/mL, los niveles de aspartato transaminasa y alanina transaminasa estaban ligeramente elevados, en 95 UI/L (rango normal, 5-40) y 46 UI/L (rango normal, 5-41). No se realizó punción lumbar debido a los signos clínicos y radiológicos de herniación. Se realizó una RM cerebral de urgencia, que demostró afectación talámica bilateral simétrica con hiperintensidad irregular en las secuencias T2. Debido al cuadro de encefalitis, se inició tratamiento inmunomodulador (inmunoglobulina intravenosa 2 g/kg, pulsos de metilprednisolona e inhibidor de la interleucina 1) y para controlar su elevada presión intracraneal y el edema cerebral se le administró manitol y cloruro sódico al 3% con una eficacia mínima. Las pruebas inmunológicas y metabólicas para detectar errores congénitos del metabolismo no revelaron hallazgos anormales y se descartó la posibilidad de encefalitis autoinmune o enfermedad metabólica. Un panel de secuenciación de nueva generación reveló una mutación en el gen RANBP2.
Laryngeal Tuberculosis in a 7-Year-old Child: A Case Report and Literature Review. The Pediatric Infectious Disease Journal 43(3):p e114-e116, March 2024.
Una niña de 7 años y 3 meses ingresó en un Hospital de China Occidental con tos y esputo purulento amarillento, dolor de garganta, ronquera durante 1 mes y disnea durante 1 día. Un mes antes del ingreso, desarrolló tos en 1-2 ocasiones, que se agravó gradualmente hasta convertirse en una tos en cadena grave, de varios minutos de duración cada vez, con gran cantidad de esputo purulento amarillento, y es significativa por la noche y por la mañana, acompañada de sudores nocturnos, pérdida de apetito, vómitos y dolor abdominal. Al mismo tiempo, hay ronquera de voz y dolor de garganta que era más evidente al tragar. Los ganglios linfáticos cervicales bilaterales crecieron gradualmente, sin fiebre, dolor, hemoptisis, etc. Tras los exámenes pertinentes, el hospital local diagnosticó "tuberculosis pulmonar miliar (PTB)" y "tuberculosis de los ganglios linfáticos cervicales" y administró terapia antituberculosa con isoniazida, rifampicina, pirazinamida y etambutol.
Un día antes de que empeorara su estado, la niña presentó dificultad respiratoria, cianosis perilabial, disnea progresiva, vómitos repetidos, irritabilidad y fiebre con 38 °C, por lo que fue trasladada a nuestro hospital. Había perdido 2 kg en el último mes. La abuela de la niña presentaba tos y pérdida de peso de larga evolución sin diagnóstico definitivo, y la niña tenía estrecho contacto con ella….
Vulvar Erosions in a Child: A Case of Vulvar Impetigo. The Pediatric Infectious Disease Journal 43(3):p e119-e120, March 2024.
El impétigo bacteriano es una de las infecciones cutáneas pediátricas más frecuentes. Sin embargo, la vulva es una localización poco frecuente de esta infección.
Una niña de 5 años sin antecedentes médicos relevantes acudió a Urgencias con una erosión vulvar de 3 días de evolución. La erosión era pruriginosa pero no dolorosa y no se observaban otras lesiones mucocutáneas. No había síntomas asociados como fiebre o irritabilidad. Se tomó una muestra para cultivo, que reveló el crecimiento de Streptococcus pyogenes. La reacción en cadena de la polimerasa para el virus del herpes fue negativa. Las serologías para VIH, sífilis y hepatitis también fueron negativas. La paciente fue diagnosticada de impétigo vulvar no bulloso y tratada con una pomada de mupirocina al 2% durante 5 días, con lo que la lesión se resolvió por completo.
Pan-valvulitis in Children With Kawasaki Disease: A Case Report and Review of the Literature. The Pediatric Infectious Disease Journal 43(3):p e100-e103, March 2024.
Se presenta el caso de un lactante de corta edad que fue hospitalizado en estado de shock y desarrolló una panvalvulitis a pesar del tratamiento con inmunoglobulina intravenosa y corticosteroides. Finalmente experimentó un resultado favorable cuando se añadió infliximab debido a la preocupación por la recaída clínica, a pesar de estar afebril, y el desarrollo de panvalvulitis. También se resume la bibliografía en relación con la frecuencia y los resultados de la valvulitis en niños con enfermedad de Kawasaki.
Complicated Falciparum Malarial ARDS Requiring Noninvasive Support. The Pediatric Infectious Disease Journal 43(3):p e96-e99, March 2024.
Un niño de 9 años de origen nigeriano fue remitido al hospital con fiebre alta y malestar general. Volvía de un viaje a Nigeria 5 días antes, tras una estancia de 30 días. No se realizó profilaxis antipalúdica. Aparte de la polipnea, no se observaron otros síntomas respiratorios. Se decidió derivarlo a cuidados intensivos debido a trombocitopenia grave (recuento de plaquetas 6000/mL) y lesión renal aguda oligúrica (creatinina 1,58 mg/dL, diuresis <0,5 mL/kg/hora). Tanto la proteína C reactiva como la procalcitonina estaban aumentadas. Se inició artemisinina intravenosa. Se obtuvo estabilización hemodinámica y aumento de la diuresis, mientras que la insuficiencia respiratoria empeoraba progresivamente. Fue necesaria la transfusión de eritrocitos empaquetados y albúmina. Mientras tanto, se evidenció hipoxia severa mediante análisis de gases en sangre arterial (relación P/F 102) y se le colocó presión positiva continua en las vías respiratorias (CPAP) con casco (FiO2 0,75). La evaluación de laboratorio demostró una complicación hemofagocítica (triglicéridos 500 mg/dL, ferritina 2900, hemofagocitosis en la biopsia de médula ósea) que requirió la administración de dexametasona e inmunoglobulina intravenosa.
Is shorter antibiotic treatment duration increasing the risk of relapse in paediatric acute focal bacterial nephritis? Archives of Disease in Childhood 2024;109:248-250.
Una niña de 12 años presentó otro episodio de pielonefritis. Su historia fue notable por múltiples episodios previos de pielonefritis durante varios meses. Cada episodio estuvo acompañado de dolor en el flanco y fiebre. El urocultivo mostró Escherichia coli en todas las ocasiones. El tratamiento de los primeros episodios fue con cefalosporinas orales durante 10 días. La ecografía renal no mostró ninguna anomalía del tracto urinario y el uroflujo realizado fue normal. Se descartaron factores de riesgo subyacentes para la recurrencia de pielonefritis, como disfunción intestinal-vejiga y estreñimiento. Se discutió con la paciente y sus padres una ingesta suficiente de líquido oral, así como una evacuación completa de la vejiga, y se informó que eran adecuados.
Durante el episodio actual, se realizó una resonancia magnética, que sugirió un diagnóstico de nefritis bacteriana focal aguda (AFBN). Se administró un ciclo de 2 semanas de ceftriaxona intravenosa seguido de un tratamiento profiláctico oral. No obstante, se observaron una recaída clínica y nuevas lesiones renales en la resonancia magnética de seguimiento 6 semanas después, lo que impulsó al equipo a tratar su afección con un ciclo prolongado de ceftriaxona intravenosa durante 4 semanas.
Uno se pregunta si una terapia antibiótica prolongada y anterior para la AFBN podría haber reducido el riesgo de recurrencia.
Síndrome de Alicia en el País de las Maravillas secundario a infección por SARS-CoV-2 . Rev Pediatr Aten Primaria. 2024;26:53-7.
El síndrome de Alicia en el País de las Maravillas es un conjunto de trastornos complejos de la percepción visual con múltiples etiologías, siendo las infecciones las más frecuentes en Pediatría. Es un cuadro poco frecuente, pero es importante conocerlo por su carácter generalmente autolimitado. Presentamos el caso de un niño de 11 años que, a las 48 horas de infección por SARS-CoV-2, inició distorsión visual de la forma corporal, micropsias y macropsias. Se descartaron otras causas orgánicas, manteniéndose actitud expectante dada su evolución benigna. Se destaca la aparición de este síndrome en contexto clínico de infección por SARS-CoV-2, no habiendo sido descrita hasta ahora su asociación en la literatura.
Parálisis facial, la importancia de realizar una buena historia clínica . Rev Pediatr Aten Primaria. 2024;26:65-9.
La parálisis facial plantea un diagnóstico diferencial amplio en Pediatría, sobre todo cuando se acompaña de sintomatología que orienta en contra de una parálisis de Bell, por lo que resulta imprescindible realizar una correcta anamnesis. La enfermedad de Lyme es una de las posibles causas de parálisis facial, habiendo sido poco descrita en niños en España. Presentamos el caso de un varón de 11 años con diagnóstico de parálisis facial asociada a infección por B. burgdorferi con evolución favorable tras tratamiento con doxiciclina
Absceso mamario neonatal . Rev Pediatr Aten Primaria. 2024;26:71-4.
Presentamos el caso de una niña de 27 días de vida, sin antecedentes de interés, que acude a su pediatra por edema y hematoma en la mama derecha. La paciente acude al día siguiente a las urgencias hospitalarias por evolución del cuadro hacia un absceso mamario, teniendo que ser ingresada e iniciando tratamiento antibiótico intravenoso. Dada la mala evolución, y a pesar del tratamiento antibiótico, se decide intervención quirúrgica mediante drenaje y lavado de la cavidad. Finalmente, se resuelve el cuadro sin secuelas posteriores.
Viruela símica: reporte de un caso clínico . Rev Pediatr Aten Primaria. 2024;26:75-9.
La viruela símica (monkey pox) es una enfermedad infecciosa causada por un virus del género Orthopoxvirus, usualmente acompañada de síntomas sistémicos como: fiebre, cefalea, mialgias, astenia, erupciones cutáneas o lesiones mucosas. Esta enfermedad se transmite por contacto físico con personas infectadas, materiales o animales infectados. Presentamos el caso de un paciente de 6 años que acude a consulta de Atención Primaria por presentar sintomatología compatible con esta sospecha clínica. Se diagnostica viruela símica bajo reacción en cadena de la polimerasa (PCR) positiva y se da de alta con manejo sintomático ambulatorio.
Bronquiolitis obliterante posinfecciosa secundaria a adenovirus . Rev Pediatr Aten Primaria. 2024;26:81-4.
La bronquiolitis obliterante es una rara enfermedad respiratoria obstructiva crónica, secundaria a una agresión de las vías respiratorias inferiores que provoca inflamación y obliteración, parcial o total, de las mismas. Existen diferentes causas que la provocan, siendo la infecciosa la más frecuente en Pediatría, principalmente, por adenovirus.
Se presenta el caso de un lactante varón de 18 meses de edad, con el antecedente de ingreso a los 8 meses en la unidad de cuidados intensivos pediátricos por bronquitis secundaria a virus respiratorio sincitial y adenovirus. Posteriormente a este episodio, presenta de forma persistente dificultad respiratoria y auscultación pulmonar patológica. La tomografía computarizada pulmonar de alta resolución muestra patrón en mosaico con áreas de atrapamiento aéreo y disminución del calibre vascular en las zonas afectas, hallazgos sugestivos de bronquiolitis obliterante.
Clivus Osteomyelitis as a Complication of Retropharyngeal Abscess in an Immunocompetent Adolescent. The Pediatric Infectious Disease Journal 43(3):p e116-e117, March 2024.
Un paciente varón de 17 años se presentó con una historia de 2 semanas de dolor de garganta, cuello y cabeza, junto con dificultad para tragar y fiebre que duró 5 días. El paciente refirió un uso irregular de amoxicilina-ácido clavulánico, masaje cervical y tracción cervical para su intenso dolor de cuello durante este periodo. Estaba previamente sano sin ninguna hospitalización y tenía antecedentes de tabaquismo durante 4 años de cajetilla con una higiene oral deficiente. La exploración física reveló amígdalas y orofaringe hiperémicas, sensibilidad a la palpación del cuello y los movimientos del cuello eran dolorosos sin ninguna masa fluctuante. Las pruebas de laboratorio revelaron reactantes de fase aguda normales (proteína C reactiva: 2 mg/L, procalcitonina: <0,06 µg/L y recuento total de leucocitos: 13,5 × 103/μL). La resonancia magnética (RM) reveló un aspecto multiloculado con realce de contraste, que se extendía bilateralmente dentro de los planos musculares prevertebrales desde la línea media superior hasta la base del cráneo y el clivus, con un diámetro craneocaudal de aproximadamente 1,5 cm y un diámetro transversal máximo de 4 cm (Fig. 1). Se inició tratamiento intravenoso con vancomicina (60 mg/kg/día), metronidazol (30 mg/kg/día) y cefotaxima (300 mg/kg/día). El drenaje del absceso se realizó el día 2…
Multifocal Long Bone Osteomyelitis as a Complication of Disseminated Cat Scratch Disease. The Pediatric Infectious Disease Journal 43(3):p e118-e119, March 2024.
Una niña de 11 años de edad, previamente sano, acudió a nuestro servicio de urgencias con fiebre durante 2 semanas; inflamación preauricular derecha progresiva que no respondía a los antibióticos betalactámicos/inhibidores de betalactamasas; y aparición subaguda de dolor en la cadera izquierda y cojera. La paciente refirió dolor en reposo en la cadera izquierda, que empeoraba al deambular. Los antecedentes adicionales revelaban sudoración nocturna, fatiga y falta de apetito. Los antecedentes de exposición eran significativos por contacto estrecho con varios gatos pequeños y arañazos previos. En la exploración física se observó una linfadenopatía preauricular derecha sensible de 2 cm × 1 cm. Su marcha era antálgica, y la amplitud de movimiento pasivo y activo de la cadera izquierda producía dolor. Las pruebas de laboratorio mostraron un recuento normal de leucocitos de 5,2 × 103/μL, una velocidad de sedimentación globular elevada de 40 mm/h y una proteína C reactiva de 9,5 mg/dL. La función renal y hepática eran normales. Las pruebas de proteína C reactiva para virus respiratorios comunes (incluido el SARS-CoV19), Chlamydophila pneumoniae y Mycoplasma pneumoniae fueron negativas. La prueba de liberación de interferón-γ de Mycobacterium tuberculosis fue indeterminada. La proteína C reactiva en sangre para Bartonella fue negativa, pero como esta prueba es específica pero no sensible, se obtuvieron serologías confirmatorias para las especies de Bartonella. Las pruebas serológicas para Bartonella henselae IgG fueron positivas en ≥ 1:1024 y confirmaron el diagnóstico clínico de
Para ampliar
En cuanto a este muestreo, los antibióticos de mayor consumo son los que se detectan en EDAR con mayor frecuencia y en mayores concentraciones. Así, ciprofloxacino, azitromicina y amoxicilina aparecen en la práctica totalidad de las EDAR, mientras que claritromicina aparece con escasa frecuencia y a baja concentración. La amoxicilina, pese a ser el antibiótico más consumido de los estudiados aparece en menor concentración que el ciprofloxacino o la azitromicina, probablemente debido a su elevada biodegradabilidad (Informe 1.2 PRAN). Es llamativo el caso de la eritromicina que, pese a su bajo consumo, aparece con elevada frecuencia y en concentraciones significativas en comparación con otros antibióticos de consumo similar. En la mayoría de los casos, la presencia de los antibióticos en MR es menor que en EDAR, aunque, en todos los casos y para todos los años analizados, hay ocasiones en los que las concentraciones en MR superan las concentraciones en EDAR.
Los lodos de depuradora contienen un sistema de microorganismos adecuado y adaptado al material que reciben. La exposición continua a antibióticos puede derivar en la generación de fenotipos de resistencia en depuradoras que se pueden diseminar a través de las masas de agua. No se conoce con detalle qué riesgo para los tratamientos clínicos plantean las bacterias medioambientales con fenotipos de resistencia. La posibilidad de adquirir esas bacterias sólo se podría dar en entornos en que haya una interacción entre ambiente y seres vivos susceptibles de recibir tratamiento con antimicrobianos, pero solo plantearía un riesgo en el caso de que dicho individuo necesitase dicho tratamiento.
Evaluar el riesgo de fracaso terapéutico en el tratamiento con antibióticos debido a la exposición ambiental a bacterias resistentes es un objetivo muy importante para la comunidad científica y reguladora. Aún no hay una metodología armonizada pero la vigilancia del estado de los compartimentos ambientales, en concreto la vigilancia de las concentraciones de antibióticos, es un primer paso para conocer en qué entorno nos movemos, a qué podríamos estar expuestos (humanos y animales) y qué riesgo supone esa exposición.
INFORME_PRAN_MA_Residuos_Antibioticos_en_EDAR_y_aguas_superficiales_ANEXO IIA.pdf
INFORME_PRAN_MA_Residuos_Antibioticos_en_EDAR_y_aguas_superficiales_ANEXO IIB.pdf
Ya puedes acceder al nuevo informe de medioambiente del Grupo de Trabajo de Medioambiente del PRAN. Enmarcado en la línea estratégica de vigilancia del PRAN, el informe revela los resultados de un estudio que ha monitorizado la concentración de 5 antibióticos incluidos en la Lista de Observación de la Directiva Marco de Agua en 16 Estaciones Depuradoras de Aguas Residuales y sus ríos
Vacunar a la embarazada puede prevenir la bronquiolitis por virus respiratorio sincitial en el lactante . Rev Pediatr Aten Primaria. 2024;26:93-6.
Conclusiones de los autores del estudio: la vacuna de proteína F prefusión contra el virus respiratorio sincitial, administrada a embarazadas en el último trimestre de embarazo, previene de infecciones respiratorias graves por dicho virus en sus lactantes, sin efectos adversos de importancia.
Comentario de los revisores: la vacuna parece eficaz y segura, aunque las estimaciones de eficacia son imprecisas. Constituye una opción preventiva alternativa a la administración de nirsevimab en el recién nacido, con expectativas de impacto equiparables.
Este artículo se publica simultáneamente con la revista electrónica Evidencias en Pediatría (www.evidenciasenpediatria.es).
Referencia del artículooriginal: Bivalent prefusion F vaccine in pregnancy to prevent RSV illness in infants. N Engl J Med. 2023;388:1451-64. https://doi.org/10.1056/NEJMoa2216480
Efectividad de la vacuna antigripal para prevenir casos graves de gripe. Temporada 2022/2023. Enferm Infecc Microbiol Clin. 2024;42:140-5
La gripe supone una importante carga en términos de morbimortalidad, siendo la vacunación una de las medidas más efectivas para su prevención. Por lo que el objetivo de este estudio es conocer la efectividad de la vacuna antigripal para prevenir casos de gripe grave en los pacientes ingresados en un hospital de tercer nivel durante la temporada 2022/23.
Metodología
Estudio de casos y controles. Se incluyeron todos los pacientes hospitalizados con resultado positivo en una RT-PCR de gripe. Se consideró caso a aquellos que cumplieron criterio de caso grave (neumonía, sepsis, fallo multiorgánico, ingreso en la UCI o exitus). Quienes no los cumplían se consideraron controles. Se calculó la efectividad vacunal (EV) para prevenir los casos graves y su intervalo de confianza al 95%.
Resultados
Un total de 403 pacientes ingresaron con gripe confirmada. Noventa y ocho (24,3%) de ellos desarrollaron gripe grave. Del total, el 50,6% fueron varones y el 47,1% fueron mayores de 65 años. La EV ajustada por tipo de gripe, edad y ciertas comorbilidades fue del 40,6% (−21,9-71,1). En un análisis segmentado, la vacuna de la gripe resultó efectiva para la prevención de los casos graves en todas las categorías. Resultó especialmente relevante en el grupo de 65 años o más (EVa=60,9%; −2,0-85,0) y en los pacientes con gripe A (EVa=56,7%; 1,5-80,9).
Conclusiones
La vacunación antigripal redujo notablemente la aparición de casos graves de gripe en los pacientes hospitalizados, por tanto, sigue siendo la principal estrategia para reducir la morbimortalidad y los costes asociados.
Fall 2023 ACIP Update on Meningococcal, RSV, COVID-19, and Other Pediatric Vaccines. Pediatrics. 2024 Mar 1;153(3):e2023064990. doi: 10.1542/peds.2023-064990. PMID: 38095041.
El Comité Asesor sobre Prácticas de Inmunización (ACIP), un grupo de expertos médicos y de salud pública que brinda asesoramiento a los Centros para el Control y la Prevención de Enfermedades, normalmente se reúne tres veces al año para desarrollar recomendaciones de vacunas en EE. UU. El ACIP se reunió del 25 al 26 de octubre de 2023 para discutir las vacunas meningocócicas, las vacunas contra la mpox, las vacunas contra el virus sincitial respiratorio (VSR), las vacunas contra la influenza, las vacunas contra la enfermedad por coronavirus 2019 (COVID-19) y los calendarios combinados de vacunación pediátrica y de adultos para 2024. El ACIP también celebró reuniones especiales los días 12 y 22 de septiembre para discutir las recomendaciones de la vacuna COVID-19 2023-2024 y la inmunización contra el VRS en mujeres embarazadas. Esta actualización resume las actas de estas reuniones que son más relevantes para la población pediátrica. Las principales actualizaciones para los pediatras incluyen recomendaciones para la inmunización monovalente contra el COVID-19 XBB para la temporada respiratoria 2023-2024, la vacuna meningocócica conjugada pentavalente recientemente autorizada y la vacunación mpox en adultos jóvenes de alto riesgo, y un debate sobre las estrategias paralelas de protección contra la enfermedad por VR en lactantes mediante inmunización materna durante el embarazo o profilaxis directa de lactantes con nirsevimab.
Estandarización de los informes de sensibilidad antibiótica acumulada: una necesidad. Enferm Infecc Microbiol Clin. 2024;42:166-8.
New Prevention Guidance for Antibiotic-Resistant Meningococcal Cases. JAMA. 2024;331(10):821-822. doi:10.1001/jama.2024.0731
Los médicos recetan el antibiótico ciprofloxacino para prevenir la enfermedad meningocócica entre los contactos íntimos de personas con enfermedades confirmadas. Pero los casos de enfermedad meningocócica causada por bacterias resistentes al ciprofloxacino han aumentado en la última década, lo que ha llevado a los Centros para el Control y la Prevención de Enfermedades (CDC) de EE.UU. a anunciar recientemente nuevas orientaciones.
Los médicos diagnosticaron alrededor de 1 caso de enfermedad meningocócica causada por cepas resistentes a la ciprofloxacina anualmente entre 2011 y 2018. Desde 2019, ha habido aproximadamente 10 personas diagnosticadas con enfermedad meningocócica resistente por año, señalaron los investigadores en el MMWR.
Como resultado, los CDC sugirieron que los departamentos de salud adopten un nuevo enfoque para el tratamiento profiláctico de los contactos cercanos. Para evitar fracasos terapéuticos, los médicos deberían tratarlos con antibióticos alternativos -rifampicina, ceftriaxona o azitromicina- cuando se cumplan dos criterios durante un periodo continuado de 12 meses: cuando se notifiquen localmente dos o más casos de enfermedad meningocócica resistente a la ciprofloxacina y cuando el 20% o más de todos los casos notificados estén causados por cepas resistentes a la ciprofloxacina.
Malaria en España: ¿es posible su regreso como enfermedad autóctona?. Enferm Infecc Microbiol Clin. 2024;42:163-4.
Como conclusión, destacaríamos lo importante que es realizar un correcto cribado de esta patología en aquellos inmigrantes asintomáticos provenientes de estas áreas para evitar un posterior desarrollo de la enfermedad y evitar una posible reintroducción de esta patología en nuestro medio. Además, cabe tener en cuenta que esta patología puede desarrollarse aun varios años después de
haber viajado a una zona endémica, de ahí la importancia añadida de realizar un correcto cribado a la población.
La neumonía adquirida en la comunidad (NAC) es uno de los diagnósticos infecciosos más comunes que justifican la hospitalización. A pesar de la vacunación generalizada, el Streptococcus pneumoniae sigue siendo la bacteria implicada con mayor frecuencia en la NAC [ 1 ]. En consecuencia, las directrices recomiendan regímenes antibióticos empíricos y definitivos con actividad in vitro contra S. pneumoniae [ 2 ].
El diagnóstico de NAC se basa en una evaluación clínica con signos y síntomas constantes como tos, producción de esputo, dolor torácico pleurítico, fiebre, disnea e hipoxia. Además, los hallazgos radiológicos, como un infiltrado focal, ayudan a confirmar el diagnóstico. Sin embargo, la confirmación microbiológica a menudo está ausente porque resulta difícil obtener muestras respiratorias óptimas. De hecho, en la mayoría de los casos de NAC no se identifica ningún organismo, lo que requiere que los médicos realicen un tratamiento empírico [ 1 ].
Las pruebas de diagnóstico rápido y en el lugar de atención se utilizan comúnmente para evitar la necesidad de tomar muestras respiratorias y acelerar la identificación de un patógeno causante. Pruebas como la prueba de amplificación del ácido nucleico de la influenza nasal con alta sensibilidad y especificidad son útiles para confirmar un diagnóstico, acelerar la terapia antiviral y evitar antibióticos empíricos. Por lo tanto, se puede fomentar el uso durante períodos de alta prevalencia estacional. Sin embargo, la prueba de antígeno urinario de S. pneumoniae (TAUP) es común en el diagnóstico de la NAC a pesar de su sensibilidad subóptima y el hecho de que un resultado positivo no afecte de manera rutinaria el manejo clínico.
En conclusión, los TAUP son comunes en el estudio diagnóstico de NAC. Sin embargo, las malas características de las pruebas y el impacto limitado en el manejo de antibióticos las hacen de baja utilidad clínica. No se ha demostrado ningún beneficio en los resultados clínicos en ensayos aleatorios, pero se han identificado daños potenciales. Creemos que la interrupción de las solicitudes de TAUP es un medio seguro, eficaz y fácilmente replicable de practicar la gestión diagnóstica, lo que podría llevar a la reasignación de recursos a pruebas o prácticas de gestión antimicrobiana más impactantes.
A synbiotic preparation (SIM01) for post-acute COVID-19 syndrome in Hong Kong (RECOVERY): a randomised, double-blind, placebo-controlled trial. Lancet Infect Dis. 2024 Mar;24(3):256-265.
INTRODUCCIÓN
El síndrome COVID-19 posagudo (PACS) afecta a más de 65 millones de personas en todo el mundo, pero las opciones de tratamiento son escasas. Nos propusimos evaluar un preparado simbiótico (SIM01) para aliviar los síntomas del PACS.
MÉTODOS
En este ensayo aleatorizado, doble ciego y controlado con placebo realizado en un centro de referencia terciario de Hong Kong, se asignó aleatoriamente (1:1) por bloques permutados aleatoriamente a pacientes con PACS según los criterios de los Centros para el Control y la Prevención de Enfermedades de EE.UU. para recibir SIM01 (10.000 millones de unidades formadoras de colonias en sobres dos veces al día) o placebo por vía oral durante 6 meses. El criterio de inclusión fue la presencia de al menos uno de los 14 síntomas PACS durante 4 semanas o más tras la confirmación de la infección por SRAS-CoV-2, incluyendo fatiga, pérdida de memoria, dificultad de concentración, insomnio, alteraciones del estado de ánimo, caída del cabello, dificultad respiratoria, tos, incapacidad para hacer ejercicio, dolor torácico, dolor muscular, dolor articular, molestias gastrointestinales o malestar general. Se excluyó a las personas inmunodeprimidas, embarazadas o en periodo de lactancia, que no podían recibir líquidos por vía oral o que habían sido sometidas a cirugía gastrointestinal en los 30 días anteriores a la aleatorización. Se ocultó la asignación a los grupos a los participantes, los profesionales sanitarios y los investigadores. El resultado primario fue el alivio de los síntomas de PACS a los 6 meses, evaluado mediante un cuestionario de 14 preguntas administrado por un entrevistador en la población con intención de tratar. Se realizó una regresión logística multivariable por pasos para identificar los factores predictivos del alivio de los síntomas.
RESULTADOS
Entre el 25 de junio de 2021 y el 12 de agosto de 2022, 463 pacientes fueron asignados aleatoriamente a recibir SIM01 (n=232) o placebo (n=231). A los 6 meses, proporciones significativamente mayores del grupo SIM01 presentaron alivio de la fatiga (OR 2-273, IC 95% 1-520-3-397, p=0-0001), pérdida de memoria (1-967, 1-271-3-044, p=0-0024) dificultad de concentración (2-644, 1-687-4-143, p<0-0001), molestias gastrointestinales (1-995, 1-304-3-051, p=0-0014) y malestar general (2-360, 1-428-3-900, p=0-0008) en comparación con el grupo placebo. Las tasas de acontecimientos adversos fueron similares entre los grupos durante el tratamiento (SIM01 22 [10%] de 232 frente a placebo 25 [11%] de 231; p=0,63). El tratamiento con SIM01, la infección con variantes omicrón, la vacunación antes de la COVID-19 y la COVID-19 aguda leve, fueron predictores del alivio de los síntomas (p<0,0036).
INTERPRETACIÓN
El tratamiento con SIM01 alivia múltiples síntomas del PACS. Nuestros hallazgos tienen implicaciones en el tratamiento del PACS mediante la modulación del microbioma intestinal. Se justifican más estudios para explorar los efectos beneficiosos de SIM01 en otras afecciones crónicas o postinfecciosas.
Adecuación de las prescripciones médicas en faringitis estreptocócicas y otitis media aguda a las guías terapéuticas . Rev Pediatr Aten Primaria. 2024;26:35-43.
Fundamento y objetivo: analizar el grado de adecuación a las guías terapéuticas de consenso de las prescripciones por parte de los pediatras de Atención Primaria (AP) en casos de faringoamigdalitis aguda (FAA) y otitis media aguda (OMA).
Material y métodos: estudio observacional retrospectivo con obtención de datos de los registros electrónicos de las historias clínicas de los pacientes con OMA supurada y FAA estreptocócica en pacientes de 0 a 14 años que residen en Álava (País Vasco, España), en 18 meses de estudio.
Resultados: en el grupo de pacientes con OMA supurada han sido evaluados 238 episodios obteniendo un grado de adecuación terapéutica del 56,7% y siendo la infradosificación la principal causa de inadecuación. En el grupo de pacientes con FAA estreptocócica han sido evaluados 1721 episodios obteniendo un grado de adecuación terapéutica del 57%, siendo las principales causas de inadecuación la sobredosificación y las pautas de corta duración.
Conclusiones: tanto en OMA supurada como en FAA estreptocócica el grado de adecuación terapéutica es algo más bajo comparado con otros estudios analizados. Ambos procesos infecciosos son de frecuentes diagnóstico y tratamiento en AP, razón por la cual es de vital importancia la mejora en su adecuado tratamiento. Otro punto de mejora es el correcto registro en la historia clínica de los pacientes.
Immunomodulatory therapy in children with paediatric inflammatory multisystem syndrome temporally associated with SARS-CoV-2 (PIMS-TS, MIS-C; RECOVERY): a randomised, controlled, open-label, platform trial. Lancet Child Adolesc Health. 2024 Mar;8(3):190-200.
INTRODUCCIÓN
El síndrome inflamatorio multisistémico pediátrico temporalmente asociado al SARS-CoV-2 (PIMS-TS), también conocido como síndrome inflamatorio multisistémico en niños (MIS-C) surgió en abril de 2020. Las comparaciones pediátricas dentro del ensayo RECOVERY tenían como objetivo evaluar el efecto de la inmunoglobulina intravenosa o los corticosteroides en comparación con la atención habitual sobre la duración de la estancia hospitalaria para los niños con PIMS-TS y comparar el tocilizumab (anticuerpo monoclonal anti-receptor IL-6) o la anakinra (antagonista del receptor anti-IL-1) con la atención habitual para aquellos con inflamación refractaria al tratamiento inicial.
MÉTODOS
Realizamos este ensayo aleatorizado, controlado, abierto y de plataforma en 51 hospitales del Reino Unido. Los pacientes elegibles eran menores de 18 años y habían ingresado en el hospital por MIS-C. En la primera aleatorización, los pacientes fueron asignados aleatoriamente (1:1:1) a atención habitual (sin tratamientos adicionales), atención habitual más metilprednisolona (10mg/kg al día durante 3 días consecutivos), o atención habitual más inmunoglobulina intravenosa (una dosis única de 2 g/kg). Si se consideraba necesario un tratamiento antiinflamatorio adicional, los niños de al menos 1 año de edad podían ser considerados para una segunda aleatorización, en la que los pacientes eran asignados aleatoriamente (1:2:2) a la atención habitual, tocilizumab intravenoso (12 mg/kg en pacientes <30 kg; 8mg/kg en pacientes ≥30 kg, hasta una dosis máxima de 800 mg), o anakinra subcutánea (2 mg/kg una vez al día en pacientes ≥10 kg). La aleatorización se realizó mediante una aleatorización simple (no estratificada) basada en la web con ocultación de la asignación. El resultado primario fue la duración de la estancia hospitalaria. El análisis se realizó por intención de tratar. Para los tratamientos evaluados en cada aleatorización, se utilizó un marco bayesiano único que asumía priors no informativos para el tratamiento con el fin de evaluar conjuntamente la eficacia de cada intervención en comparación con la atención habitual.
RESULTADOS
Entre el 18 de mayo de 2020 y el 20 de enero de 2022, se inscribieron 237 niños con MIS-C y se incluyeron en el análisis por intención de tratar. De los 214 pacientes que entraron en la primera aleatorización, 73 fueron asignados a recibir inmunoglobulina intravenosa, 61 metilprednisolona y 80 atención habitual. De los 70 niños que entraron en la segunda aleatorización (incluidos 23 que no entraron en la primera aleatorización), 28 fueron asignados a recibir tocilizumab, 14 anakinra y 28 atención habitual. La edad media fue de 9-5 años (DE 3-8) en la aleatorización y de 9-6 años (3-6) en la segunda aleatorización. 118 (55%) de 214 pacientes en la primera aleatorización y 39 (56%) de 70 pacientes en la segunda aleatorización eran varones. 130 (55%) de 237 pacientes eran negros, asiáticos o pertenecientes a minorías étnicas, y 105 (44%) eran blancos. La duración media de la estancia hospitalaria fue de 7-4 días (DE 0-4) en los niños asignados a inmunoglobulina intravenosa y de 7-6 días (0-4) en los niños asignados a atención habitual (diferencia -0-1 días, intervalo de credibilidad [IC] del 95% -1-3 a 1-0; probabilidad posterior 59%). La duración media de la estancia hospitalaria fue de 6-9 días (DE 0-5) en los niños asignados a metilprednisolona (diferencia con la atención habitual -0-7 días, IC del 95% -1-9 a 0-6; probabilidad posterior 87%). La duración media de la estancia hospitalaria fue de 6-6 días (DE 0-7) en los niños asignados a tocilizumab de segunda línea y de 9-9 días (0-9) en los niños asignados a la atención habitual (diferencia -3-3 días, IC del 95% -5-6 a -1-0; probabilidad posterior >99%). La duración media de la estancia hospitalaria fue de 8-5 días (DE 1-2) en los niños asignados a anakinra (diferencia con la atención habitual -1-4 días, IC 95% -4-3 a 1-8; probabilidad posterior 84%). Se notificaron dos aneurismas de arteria coronaria persistentes entre los pacientes asignados a la atención habitual en la primera aleatorización. Hubo pocas arritmias cardiacas, hemorragias o eventos trombóticos en ninguno de los grupos. Fallecieron dos niños; ninguno se consideró relacionado con el tratamiento del estudio.
INTERPRETACIÓN
Con evidencia moderada se indica que, en comparación con la atención habitual, la metilprednisolona intravenosa de primera línea reduce la duración de la estancia hospitalaria para los niños con MIS-C. Pruebas sólidas indican que el tocilizumab de segunda línea reduce la duración de la estancia hospitalaria en niños con inflamación refractaria al tratamiento inicial. Ni la inmunoglobulina intravenosa ni la anakinra tuvieron efectos sobre la duración de la estancia hospitalaria en comparación con la atención habitual.
Maternal COVID-19 Vaccination and Prevention of Symptomatic Infection in Infants. Pediatrics. 2024 Mar 1;153(3):e2023064252. doi: 10.1542/peds.2023-064252. PMID: 38332733; PMCID: PMC10904887.
INTRODUCCIÓN Y OBJETIVOS.
La vacunación materna podrías prevenir la infección por COVID-19 en el niño. Ha sido valorada la protección generada contra la infección en el niño menor de 6 meses a través de los anticuerpos maternos vacunales
MÉTODOS
Niños nacidos de madres vacunadas con 2 o 3 dosis de vacunas COVID-19 RNA (vacunación de refuerzo o no respectivamente) presentaron títulos persistentes de IgG, pseudovirus D614G y anticuerpos neutralizantes ómicron BA.1 y BA.5 al nacimiento. La determinación de síndrome de distrés respiratorio agudo severo por coronavirus 2 ha sido determinado por cuestionario materno y confirmación analítica posterior en un seguimiento prospectivo hasta los 6 meses de vida entre diciembre del 2021 y julio del 2022. La reducción del riesgo de infección determinada por dosis de vacunación y niveles de anticuerpos ha sido estimada por modelos separados.
RESULTADOS
Hijos de madres que recibieron refuerzo vacunal (n = 204) han presentado un pico mayor de IgG, pseudovirus y títulos NAb al nacimiento con respecto a los hijos de madres con primovacunación (n = 271), y presentaron un 56% menos de posibilidades de presentar infección en los 6 primeros meses de vida (P = .03). Indistintamente de los refuerzos vacunales, los niños presentaron un incremento de 10 veces en el pico de títulos de IgG al nacimiento, con una reducción del riesgo de infección del 47% (intervalo de confianza 8%–70%; P = .02). De manera similar, el incremento de casi 10 veces en el título de pseudovirus frente a cepa Wuham, títulos de nAb virus frente a D614G y ómicron BA.1 y BA.5 han sido asociados con una reducción del riesgo del 30%, 46% y 60% respectivamente.
CONCLUSIONES
Los títulos de anticuerpos transplacentarios y nAB más elevados han reducido sustancialmente el riesgo de infección por SARS-CoV-2 en niños, y las dosis de refuerzo de vacunación amplían la protección durante el período con más predominancia de la variante ómicron. Hasta que los niños sean susceptibles de vacunación por edad, la vacunación materna provee protección pasiva contra la infección sintomática en la primera infancia
Remdesivir for COVID-19 in Hospitalized Children: A Phase 2/3 Study. Pediatrics. 2024 Mar 1;153(3):e2023063775. doi: 10.1542/peds.2023-063775. PMID: 38332740.
INTRODUCCIÓN Y OBJETIVOS
Remdesivir disminuye el riesgo de progresión a enfermedad severa del SARS-CoV-2 en adultos. Este estudio evalúa la seguridad y farmacocinética de remdesivir en niños.
METODOS
Este es un ensayo clínico abierto en fase 2/3 con niños de 28 días de vida hasta 17 años de edad hospitalizados por SARS-CoV-2 confirmada por PCR. Los participantes han recibido remdesivir una dosis diaria intravenosa por 10 días o menos, dosificación definida por modelos fisiológicos basados en farmacocinética ( para >40Kg, 200 mg en el día 1, posteriormente 100 mg/día; para > o = a 28 días de vida y peso entre 3 Kg y 40 Kg, 5 mg/Kg en el día 1y posteriormente 2.5 mg/Kg/día). Escasas muestras de farmacocinética fueron analizadas utilizando el enfoque farmacocinético de la población para remdesivir y los metabolitos GS-704277 y GS-441524.
RESULTADOS
Entre los 53 participantes analizados en el ensayo la mediana (Q1, Q3) del número de días de síntomas de COVID-19 fueron 19 (3, 7) y de hospitalización (1, 3). Los antecedentes personales condicionantes incluidos fueron obesidad en 19 (37%), asma en 11 (21%) y alteraciones cardíacas en 11 (21%). La media de duración de tratamiento con remdesivir fue de 5 días (rango 1-10). Remdesivir no ha tenido nuevos efectos secundarios. 2 pacientes suspendieron el tratamiento debido a efectos adversos como elevación de transaminasas: ambos tenían elevación de transaminasas basales al inicio de la terapia. 3 pacientes fallecieron en el transcurso del tratamiento (y uno tras finalizarlo). Cuando se compara estos datos con los de adultos en fase 3, los parámetros medios estimados (área bajo la curva de concentración-tiempo sobre 1 intervalo de dosis, AUCτ, Cmax, y Cτ) se superpusieron en gran medida pero aumentaron modestamente (remdesivir, 33%–129%; GS-704277, 37%–124%; GS-441524, 0%–60%). La recuperación de produjo en el 62% de los participantes en el día 10 y en el 83% en la última evaluación.
CONCLUSIONS
En bebés y niños con COVID-19, las dosis de remdesivir evaluadas proporcionaron una exposición al fármaco similar a la dosis de los adultos. En este estudio con un tamaño de muestra pequeño, no se observaron nuevos problemas de seguridad.
Respiratory Syncytial Virus-Associated Hospitalizations Among Children <5 Years Old: 2016 to 2020. Pediatrics. 2020 Jul;146(1):e20193611. doi: 10.1542/peds.2019-3611. Epub 2020 Jun 16. PMID: 32546583.
INTRODUCCIÓN
El virus sincitial respiratorio (VSR) es la principal causa de hospitalización en bebés estadounidenses. Las estimaciones precisas de la enfermedad grave por VRS informan las decisiones políticas para la prevención del VRS.
MÉTODOS
Realizamos vigilancia prospectiva de niños <5 años con enfermedad respiratoria aguda de 2016 a 2020 en 7 hospitales pediátricos. Entrevistamos a los padres, revisamos los registros médicos y analizamos hisopos nasales y faríngeos del cornete medio mediante la reacción en cadena de la polimerasa con transcripción inversa para detectar el VSR y otros virus respiratorios. Describimos las características de los niños hospitalizados con VRS, los factores de riesgo para el ingreso en la UCI y estimamos las tasas de hospitalización asociadas al VRS.
RESULTADOS
Entre 13.524 pacientes hospitalizados con enfermedades respiratorias agudas menores de 5 años, 4.243 (31,4%) fueron positivos para el VSR; 2.751 (64,8%) de los niños con VSR positivo no tenían ninguna enfermedad subyacente ni antecedentes de prematuridad. La tasa promedio anual de hospitalización asociada al VSR fue de 4,0 (intervalo de confianza [IC] del 95 %: 3,8–4,1) por 1000 niños <5 años, y fue más alta entre los niños de 0 a 2 meses de edad (23,8 [IC del 95 %: 22,5–25,2] por 1000) y disminuye con la edad. Se encontraron tasas de hospitalización asociadas al VRS más altas en niños prematuros que a término (cociente de tasas = 1,95 [IC del 95 %: 1,76 a 2,11]). Los factores de riesgo para el ingreso en la UCI entre pacientes hospitalizados con VSR positivo incluyeron: edad de 0 a 2 y de 3 a 5 meses (odds ratio ajustado [ORa] = 1,97 [IC 95%: 1,54–2,52] y ORa = 1,56 [IC 95%: 1,18– 2,06], respectivamente, en comparación con 24-59 meses), prematuridad (aOR = 1,32 [IC 95%: 1,08-1,60]) y condiciones comórbidas (aOR = 1,35 [IC 95%: 1,10-1,66]).
CONCLUSIONES
Los bebés más pequeños y los niños prematuros experimentaron las tasas más altas de hospitalización asociada al VSR y tuvieron un mayor riesgo de ingreso en la UCI. Se necesitan productos de prevención del VRS para reducir la morbilidad asociada al VRS en los bebés pequeños.
Pediatric Tuberculosis Infection Care Facilitators and Barriers: A Qualitative Study. Pediatrics. 2024 Mar 1;153(3):e2023063949. doi: 10.1542/peds.2023-063949. PMID: 38327249.
INTRODUCCIÓN
Se estima que un total de 700.000 niños y adolescentes estadounidenses tienen infección latente de tuberculosis (TB). Identificar los facilitadores y las barreras para participar en la atención de la infección por tuberculosis es fundamental para prevenir la enfermedad de tuberculosis pediátrica. Exploramos las perspectivas de las familias y los médicos sobre el diagnóstico y la atención de la infección por tuberculosis pediátrica.
METODOS
Realizamos entrevistas individuales y discusiones en grupos pequeños con médicos de atención primaria y subespecialidades, y entrevistas individuales con cuidadores de niños diagnosticados con infección por tuberculosis. Buscamos obtener facilitadores y barreras para la participación en la atención de la infección por tuberculosis. Utilizamos análisis temáticos aplicados para dilucidar temas relacionados con la participación en la atención y temas organizados utilizando un marco de participación en la atención de la infección por tuberculosis pediátrica basado en cascada.
RESULTADOS
Reclutamos a 19 cuidadores y 24 médicos. Surgieron temas clave relacionados con los facilitadores y las barreras a la atención que afectaron de manera variable la participación en las diferentes etapas de la atención. Los sistemas de salud incluyeron la aplicación de estrategias de identificación de riesgos y comunicación de riesgos; accesibilidad a los ecosistemas de cuidado; programas para reducir las barreras relacionadas con los costos; y apoyo al cumplimiento de la medicación. Las variables del paciente y de la familia analizadas incluyeron conocimientos y creencias sobre la tuberculosis; confianza en los médicos, las pruebas y las instituciones médicas; habilidades de comportamiento; desarrollo infantil y crianza de los hijos; y recursos familiares.
CONCLUSIONES
La identificación de riesgos, las técnicas educativas, la confianza, los recursos familiares, el estigma de la tuberculosis y la accesibilidad al ecosistema de atención permitieron o impidieron la atención. Nuestros resultados delinean un marco integrado de participación en la atención de la infección por tuberculosis pediátrica que puede informar intervenciones multinivel para mejorar la atención de la infección por tuberculosis pediátrica.
High-flow nasal cannula therapy for infants with bronchiolitis. Cochrane Database of Systematic Reviews 2024, Issue 3. Art. No.: CD009609. DOI: 10.1002/14651858.CD009609.pub3.
La oxigenoterapia de alto flujo podría reducir la necesidad de asistencia respiratoria invasiva (p. ej., intubación) y podría tener una ventaja clínica sobre otros tratamientos al prevenir que se resequen las vías respiratorias altas. Esta revisión evaluó los efectos del tratamiento con cánula nasal de flujo alto, comparada con otra asistencia respiratoria, en el tratamiento de los lactantes con bronquiolitis.
Dieciséis estudios (2813 participantes) cumplieron los criterios de inclusión. Estos estudios compararon la oxigenoterapia de alto flujo con la oxigenoterapia convencional (de flujo bajo) o con la presión positiva continua en las vías respiratorias (CPAP). Estos estudios se realizaron en salas de pediatría y unidades de cuidados intensivos de todo el mundo. Se identificaron 11 ensayos que compararon el flujo alto con el flujo bajo, con un total de 2322 lactantes, y cinco estudios con un total de 491 lactantes que compararon el flujo alto con la CPAP. En cada estudio se intentó comparar la duración de la estancia hospitalaria, los cambios en la frecuencia cardiaca, la frecuencia respiratoria y los criterios de puntuación clínica, así como el número de episodios adversos y la necesidad de intensificar el tratamiento. Estos datos se analizaron para determinar si alguna de las intervenciones era superior y si las diferencias eran estadísticamente significativas.
Conclusiones de los autores: El tratamiento con cánula nasal de alto flujo podría tener algunos efectos beneficiosos sobre el oxígeno de flujo bajo en los lactantes con bronquiolitis en términos de una mejoría de las frecuencias respiratoria y cardíaca, así como una modesta reducción de la duración de la estancia hospitalaria y de la duración de la oxigenoterapia, con una menor incidencia de intensificación del tratamiento. No parece haber diferencias en el número de eventos adversos.
Se necesitan más estudios que comparen el tratamiento con cánula nasal de flujo alto y la CPAP para demostrar la eficacia de una modalidad sobre la otra. Una definición clínica estandarizada de la bronquiolitis, así como el uso de una puntuación de gravedad clínica validada, permitiría una comparación mayor y más precisa entre los estudios.
Clinical Practice Patterns and Risk Factors for Severe Conditions in Pediatric Hospitalizations With Respiratory Syncytial Virus in Japan: A Nationwide Analyses (2018–2022).The Pediatric Infectious Disease Journal 43(3):p 187-193, March 2024.
INTRODUCCIÓN
El virus respiratorio sincitial (VRS) representa un reto sanitario mundial, especialmente entre los niños más pequeños. Aunque se ha cuantificado de forma preliminar la carga de la enfermedad en Japón, sigue faltando una comprensión exhaustiva en relación con los patrones de tratamiento y la influencia de los factores de riesgo conocidos a escala nacional.
MATERIAL Y MÉTODOS
Realizamos un estudio de cohortes retrospectivo que consistió en 50 482 niños menores de 5 años hospitalizados con infecciones por VRS durante 2018-2022 utilizando la base de datos Medical Data Vision. Se investigaron las tendencias en las características de los pacientes, el uso de recursos sanitarios, los patrones de tratamiento y los datos de laboratorio. Además, se utilizaron modelos de regresión de Poisson modificados multivariables para investigar los factores de riesgo asociados con afecciones graves.
RESULTADOS
Se observó una tendencia creciente en los costes sanitarios de hospitalización y tendencias decrecientes en el uso de antibióticos, broncodilatadores, corticosteroides sistémicos y otros medicamentos sintomáticos de 2018 a 2022. Los factores de riesgo asociados a las infecciones graves por VRS fueron los niños menores de 1 año (risk ratio 2,90; IC 95%: 2,53-3,32) y el número de enfermedades crónicas complejas (cociente de riesgos para 1 enfermedad, 2,68; IC 95%: 2,34-3,06: risk ratio para 2 o más enfermedades, 6,91; IC 95%: 5,81-8,21). Los costes sanitarios anuales de hospitalización por infecciones por VRS se estimaron entre 11.000 y 14.000 millones de yenes japoneses para los niños más pequeños.
CONCLUSIONES
Nuestro estudio observó los cambios en los patrones de práctica y el uso de recursos sanitarios para los niños hospitalizados con infecciones por VRS e identificó factores de riesgo asociados con afecciones graves. Estos hallazgos aportan ideas a los responsables políticos y a los clínicos que pretenden diseñar estrategias para seguir mejorando las prácticas clínicas, incluidas las vacunas de nuevo desarrollo y los anticuerpos monoclonales de acción prolongada de dosis única.
Long COVID in Icelandic Children: A Matched Cohort Study of Nonspecific Symptoms Following SARS-CoV-2 Infection. The Pediatric Infectious Disease Journal 43(3):p 226-233, March 2024.
INTRODUCCIÓN
Las infecciones pediátricas por coronavirus del síndrome respiratorio agudo grave-2 (Sars-CoV-2) suelen ser leves y las tasas de mortalidad son bajas, pero ha surgido la preocupación por los síntomas a largo plazo que pueden parecerse a los de otros síndromes postinfecciosos. Los estudios con grupos de control sólidos y tasas de respuesta elevadas han sido escasos.
MÉTODOS
Obtuvimos los identificadores de los 837 niños islandeses diagnosticados de SRAS-CoV-2 por PCR entre marzo de 2020 y junio de 2021 y contactamos con ellos por teléfono. Preguntamos sobre 10 síntomas físicos y mentales presentes al menos dos veces por semana durante al menos 2 meses. Se volvió a contactar con los participantes que declararon síntomas un año después. Para cada sujeto que completó el cuestionario, se pidió a un comparador de la misma edad y sexo sin infección por SARS-CoV-2 que completara el mismo cuestionario, y se calculó la diferencia de riesgo.
RESULTADOS
Se analizaron las respuestas de 643 casos y 602 comparadores. Los niños que habían sido infectados por el Sars-CoV-2 eran más propensos a declarar uno o más síntomas, excepto ansiedad/depresión y trastornos del sueño. La fatiga y la pérdida de concentración fueron evidentemente más frecuentes en los casos de adolescentes (diferencia de riesgo: 15%; IC 95%: 7-22% y 15%; IC 95%: 7-23%, respectivamente). En el segundo seguimiento, cerca de un tercio de los casos de Long COVID se habían resuelto, pero algunos participantes habían desarrollado nuevos síntomas persistentes.
CONCLUSIONES
Los síntomas de COVID prolongada en niños son frecuentes y repercuten en su calidad de vida. Es vital seguir desentrañando la fisiopatología de los síntomas agudos y a largo plazo tras la infección por SRAS-CoV-2 en niños, así como las posibles medidas preventivas.
Isolated Brain Cysts in Children Afflicted with Congenital Cytomegalovirus. The Pediatric Infectious Disease Journal 43(3):p e104-e106, March 2024.
Los quistes cerebrales aislados identificados mediante ecografía precoz se consideran afectación del sistema nervioso central en lactantes con citomegalovirus congénito (CMVc). A todos los lactantes se les diagnosticaron quistes caudotalámicos o subependimarios. Cuando se tratan según el protocolo del CMVc, estos pacientes tienen un pronóstico excelente y no presentan secuelas neurológicas. Se necesitan más datos sobre la importancia de los distintos quistes en relación con el CMVc.
SARS-CoV-2 Serology and Severity of MIS-C: A Case Series. The Pediatric Infectious Disease Journal 43(3):p e114, March 2024.
La pandemia de SRAS-CoV-2 trajo consigo varias manifestaciones inesperadas. Una de ellas es el denominado síndrome inflamatorio multisistémico en niños (MIS-C). Aunque la fisiopatología aún se está discerniendo, el MIS-C se entiende como un proceso postinflamatorio tras la infección por SRAS-CoV-2 2-6 semanas antes. Como tal, la mayoría de los casos deberían presentar anticuerpos contra las proteínas de la espiga (S+) y la nucleocápside (N+). Sin embargo, no siempre es así.
HALLAZGOS
Los datos obtenidos muestran una fracción significativa de pacientes con MIS-C que presentan un perfil de anticuerpos único (S+/N-) en lugar de doble (S+/N+). Nuevos datos sugieren que los pacientes con CMI-M pueden tener una mejor respuesta serológica a la proteína S que a la N,3 lo que hace que nuestros hallazgos sean plausibles. Lo que es más significativo, nuestros datos sugieren que aquellos que presentan un perfil de anticuerpos único (S+/N-) pueden representar un fenotipo diferente y más grave.
Prevalence, Clinical Characteristics and Risk Factors of Post-COVID-19 Condition in a Multicenter Pediatric Primary and Hospital Care Cohort. The Pediatric Infectious Disease Journal 43(3):p e81-e83, March 2024.
La prevalencia de la afección post-COVID-19 no está bien definida. Describimos una cohorte de 244 niños diagnosticados de COVID-19 y seguidos durante 6 meses, en la que el 4,9% de los pacientes presentaban síntomas persistentes a las 12 semanas. La anosmia fue el síntoma más frecuente. Ser mujer y tener más de 3 síntomas en la infección aguda se asociaron con un mayor riesgo de COVID posterior.
Optimizing the Yield of In-and-Out Urinary Catheter Cultures by Applying a “Midstream-Like” Approach in Pediatric Patients. The Pediatric Infectious Disease Journal 43(3):p e108-e110, March 2024.
A pesar de una desinfección adecuada, la contaminación de las muestras durante la cateterización urinaria de entrada y salida no es infrecuente, lo que da lugar a interpretaciones de falsos positivos y "cultivos mixtos". Implementamos una técnica de cateterización "tipo midstream" y cultivamos tanto la primera como la segunda fracción de orina evacuada. Los cultivos de la segunda fracción mostraron menos contaminantes e interpretaciones de "cultivos mixtos" y se alinearon mejor con la piuria, mejorando así la precisión diagnóstica y minimizando el riesgo de diagnósticos clínicos erróneos y el uso injustificado de antibióticos.
Giardia lamblia Diagnosed During Upper Gastrointestinal Endoscopy: Clinical Manifestation, Histopathologic Findings and the Association With Celiac Disease. The Pediatric Infectious Disease Journal 43(3):p 194-197, March 2024.
INTRODUCCIÓN
Giardia lamblia puede encontrarse incidentalmente durante la endoscopia gastrointestinal (EG) superior, incluso cuando se toman biopsias para el diagnóstico de la enfermedad celíaca (EC). El objetivo era estudiar la presentación clínica y la histopatología de G. lamblia y determinar su asociación con la enfermedad celíaca.
MÉTODOS
Serie retrospectiva de casos de pacientes pediátricos diagnosticados de G. lamblia a partir de biopsias intestinales entre enero de 1999 y enero de 2023. Datos basales; demográficos, síntomas, serología celíaca, análisis de heces, hallazgos macroscópicos e histopatológicos. Datos de seguimiento; tratamiento y serología celíaca repetida.
RESULTADOS
De 38 pacientes con G. lamblia, 15 (39,5%) eran mujeres, con una edad media de 6,7 (±4,8 DE) años. Síntomas clínicos; gastrointestinales 19/38 (50%), retraso del crecimiento y/o anemia ferropénica 8/38 (21,1%) o una combinación 11/38 (28,9%). La serología celíaca fue positiva en 13/38 (34,2%). Hallazgos endoscópicos duodenales; normal (n = 23, 60,5%), nodularidad (n = 12, 32,4%), erosiones en 2 (5,4%) y festoneado en 1 (2,7%). Histopatología; vellosidades normales 24/38 (63,2%), acortamiento de las vellosidades con aumento de los linfocitos intraepiteliales (LIE) 5/38 (13,2%), LIE aislado 3/38 (7,9%) y duodenitis en 6/38 (15,8%). Los niños con serología de EC positiva eran más jóvenes (4 frente a 8,1 años, p = 0,019), tenían menos síntomas GI (23,1% frente a 64%, p = 0,017) y una mayor tasa de acortamiento de las vellosidades con aumento de IEL (38,5% frente a 0, p < 0,001) frente a los niños con serología negativa. En el seguimiento, se recomendó a todos el tratamiento con metronidazol, pero se documentó su administración en 22/38 (57,9%). Entre los 13 niños con serología de EC positiva, la serología se normalizó en 10 (77%)
CONCLUSIÓN. lamblia es un hallazgo histopatológico poco frecuente en niños. Puede ser un hallazgo incidental en EC o puede causar serología celíaca falsa positiva.
Development and Evaluation of an NTM-IGRA to Guide Pediatric Lymphadenitis Diagnosis. The Pediatric Infectious Disease Journal 43(3):p 278-285, March 2024.
INTRODUCCIÓN
El diagnóstico de las infecciones por micobacterias no tuberculosas (MNT) sigue siendo un reto. En este estudio, describimos la evaluación de un ensayo inmunológico de liberación de NTM-interferón (IFN)-γ (IGRA) que desarrollamos utilizando glicopéptidolípidos (GPL) como antígenos específicos de NTM.
MÉTODOS
Se testó el NTM-IGRA en 99 muestras de pacientes pediátricos. Setenta y cinco eran pacientes con linfadenitis: 25 estaban confirmadas por MNT, 45 eran de etiología desconocida pero compatibles con infección micobacteriana y 5 tenían linfadenitis causada por un agente etiológico distinto de MNT. Las 24 muestras restantes procedían de individuos control sin linfadenitis (con infección latente por M. tuberculosis, controles no infectados y pacientes con tuberculosis activa). Las células mononucleares de sangre periférica se estimularon durante la noche con GPL. La detección de células productoras de IFN-γ se evaluó mediante ensayo inmunospot ligado a enzimas.
RESULTADOS
Las muestras de pacientes con linfadenitis de etiología desconocida pero compatible con infección micobacteriana confirmada por cultivo de MNT presentaron una respuesta significativamente mayor frente a los GPL que los pacientes con linfadenitis de etiología desconocida pero compatible con infección micobacteriana (p < 0,001) y linfadenitis no causada por MNT (p < 0,01). Se analizó la respuesta frente a GPLs en muestras de casos de linfadenitis de etiología desconocida pero compatible con infección micobacteriana según la respuesta a la prueba cutánea de la tuberculina (TST), y aunque no fue estadísticamente significativa, aquellos con una TST ≥5 mm tuvieron una mayor respuesta a GPLs en comparación con el grupo TST <5 mm.
CONCLUSIÓN
La estimulación con GPL arrojó resultados prometedores en la detección de la infección por MNT en pacientes pediátricos con linfadenitis. Nuestros resultados indican que la prueba podría ser útil para orientar el diagnóstico de la linfadenitis pediátrica. Este nuevo NTM-IGRA podría mejorar el manejo clínico de los pacientes infectados por NTM y evitar diagnósticos y tratamientos erróneos innecesarios.
Archivist: Phoenix sepsis score: redefining paediatric sepsis Arch Dis Child. 2024 Feb 19;109(3):194.
Vale la pena leer juntos estos cuatro fascinantes artículos porque son un gran ejemplo de desarrollo y validación de puntajes predictivos, trabajando con grandes datos (un enfoque basado en datos) y trabajando con una gran cantidad de equipos Grupo de trabajo para la definición de sepsis pediátrica de la Sociedad de Medicina de Cuidados Críticos (SCCM) (Society of Critical Care Medicine (SCCM) Pediatric (Grupo de Trabajo para la definición de sepsispediátrica de la Sociedad de Medicina de Cuidados Críticos (SCCM)) en países de ingresos bajos, medios y altos y brindando capacidad de generalización. Sanchez-Pinto et al ( JAMA 2024. doi:10.1001/jama.2024.0196) han realizado este estudio de cohorte retrospectivo, internacional y multicéntrico en 10 sistemas de salud de EE. UU., Colombia, Bangladesh, China y Kenia, incluidos 3.049.699 niños menores de edad. de 18 años en el departamento de emergencias y en el ámbito hospitalario...
Archivist: HARMONIE study: the next chapter in the respiratory syncytial virus story Arch Dis Child. 2024 Feb 19;109(3):232. doi: 10.1136/archdischild-2024-326938. PMID: 38373749.
¡Qué magnífico juicio! Había 235 centros de Francia, Alemania y el Reino Unido reclutando a más de 8.000 niños para un estudio de nirsevimab, que es un anticuerpo monoclonal neutralizante del virus respiratorio sincitial (VRS) especialmente diseñado como preparación de acción prolongada. Ha sido aprobado para la prevención de infecciones del tracto respiratorio inferior relacionadas con el VRS. Drysdale et al (N Engl J Med 2023;389:2425–2435 DOI: 10.1056/NEJMoa2309189) han examinado su papel en la prevención de ingresos hospitalarios en recién nacidos, nacidos con al menos 29 semanas de edad o más y menos de 12 meses de edad. . Estos bebés fueron asignados al azar, en una relación 1:1...
What Parents Need to Know About Penicillin Allergy Labels. JAMA Pediatr. 2024;178(3):322.
Más de 30 millones de personas en los EE. UU. han sido etiquetadas como alérgicas a la penicilina y casi el 75% recibe esta etiqueta a los 3 años de edad, aunque muchas no son verdaderas alergias.
La etiqueta de alergia a la penicilina más común en la infancia es amoxicilina. Sin embargo, los antibióticos tipo penicilina, que incluyen la amoxicilina, suelen ser la mejor opción para tratar infecciones infantiles comunes, como infecciones de oído, neumonía y faringitis estreptocócica. Si un padre informa que es alérgico a la penicilina, a veces el pediatra debe elegir un antibiótico menos específico.
¿Cómo afecta a los niños una etiqueta de alergia a la penicilina?
Etiquetar a un niño como alérgico a la penicilina puede parecer una opción segura, pero en realidad puede conducir a malos resultados de salud a largo plazo. Estos pueden incluir mayor tiempo en el hospital, posibilidades de morir, infecciones después de la cirugía y mayores costos de atención.
Muchos niños con una etiqueta de alergia a la penicilina no son realmente alérgicos. Las erupciones cutáneas, en particular la urticaria, son motivos comunes de etiquetas de alergia a la penicilina en la infancia. Los niños con infecciones comunes suelen tener urticaria, a veces mientras toman antibióticos, lo que dificulta saber si se trata de una alergia o no. Un pediatra o alergólogo puede ayudar a determinar si la etiqueta de alergia a los antibióticos es correcta.
¿Cómo se evalúa la alergia a la penicilina?
Al hacer preguntas, un pediatra puede ayudar a distinguir las verdaderas reacciones alérgicas de los efectos adversos de los antibióticos o las infecciones virales, como diarrea, malestar estomacal o dolor de cabeza. Los pacientes con estos efectos adversos o infecciones virales, o aquellos con familiares alérgicos a la penicilina, no necesitan una evaluación de alergia y, por lo general, pueden tomar estos medicamentos sin un mayor riesgo de reacción alérgica. En este momento, las alergias a la penicilina no tienen una base genética.
Solíamos pensar que descubrir una verdadera alergia requería pruebas cutáneas seguidas de pruebas orales con penicilina para evaluar a los niños con estas etiquetas. Las pautas actualizadas recomiendan pruebas orales solo para niños cuyas reacciones involucran ciertas erupciones cutáneas, como la urticaria.
Si un niño necesita una prueba oral, un pediatra o alergólogo le administra al paciente una dosis del medicamento y lo monitorea en una clínica para detectar una reacción, generalmente durante aproximadamente una hora. El profesional de la salud puede recomendar una provocación oral “graduada” en la que al paciente se le administra una pequeña dosis del medicamento, se lo observa durante un período de tiempo y luego se le administra una dosis mayor con otro período de observación. Para pacientes con síntomas distintos de erupciones específicas o con síntomas como vómitos o sibilancias junto con la erupción, aún se recomiendan pruebas cutáneas antes de la provocación oral.
Los niños deben consultar a su pediatra ante cualquier inquietud sobre una reacción a un antibiótico. Esto permitirá tener un recuento preciso de los síntomas y el momento de aparición en relación con la medicación. Según esa información, es posible que su hijo necesite una derivación a un alergólogo. Los pediatras pueden realizar pruebas orales tan pronto como sea necesario en la infancia. No asuma que una reacción es una alergia.
Development and Validation of an Automated Classifier to Diagnose Acute Otitis Media in Children. JAMA Pediatr. 2024 Apr 1;178(4):401-407. doi: 10.1001/jamapediatrics.2024.0011. PMID: 38436941; PMCID: PMC10985552. Vídeo (0:48)
Puntos clave
Pregunta ¿Se puede utilizar una herramienta de apoyo a las decisiones de inteligencia artificial en un entorno de atención primaria para mejorar la precisión en el diagnóstico de otitis media aguda en niños pequeños?
Hallazgos En este estudio de diagnóstico que utilizó 1.151 vídeos de la membrana timpánica de 635 niños, la herramienta de apoyo a la toma de decisiones tuvo una sensibilidad del 93,8% y una especificidad del 93,5%.
Significado Estos hallazgos sugieren que, dada su alta precisión, la herramienta de apoyo a la toma de decisiones podría usarse razonablemente en atención primaria o en entornos de atención aguda para ayudar con las decisiones relacionadas con el tratamiento de la otitis media aguda.
Abstracto
Importancia La otitis media aguda (OMA) es una enfermedad frecuentemente diagnosticada en niños, sin embargo, la precisión del diagnóstico ha sido consistentemente baja. Se han desarrollado múltiples redes neuronales para reconocer la presencia de OMA con aplicación clínica limitada.
Objetivo Desarrollar y validar internamente una herramienta de apoyo a la toma de decisiones de inteligencia artificial para interpretar videos de la membrana timpánica y mejorar la precisión en el diagnóstico de OMA.
Diseño, entorno y participantes Este estudio de diagnóstico analizó videos otoscópicos de la membrana timpánica capturados con un teléfono inteligente durante visitas clínicas para pacientes ambulatorios en 2 sitios en Pensilvania entre 2018 y 2023. Los participantes elegibles incluyeron niños que acudieron a visitas por enfermedad o visitas de bienestar.
Exposición Examen otoscópico.
Principales resultados y medidas Utilizando los vídeos otoscópicos anotados por otoscopistas validados, se entrenó una red neuronal recurrente residual profunda para predecir ambas características de la membrana timpánica y el diagnóstico de OMA versus ninguna OMA. La precisión de esta red se comparó con la de una segunda red entrenada utilizando un enfoque de árbol de decisión. También se entrenó un filtro de calidad de ruido para advertir a los usuarios que el segmento de vídeo adquirido puede no ser adecuado para fines de diagnóstico.
Resultados Utilizando 1151 vídeos de 635 niños (la mayoría menores de 3 años), la red neuronal residual-recurrente profunda tuvo una precisión diagnóstica casi idéntica a la red de árbol de decisión. El algoritmo finalizado de red neuronal recurrente residual profunda clasificó los vídeos de la membrana timpánica en categorías de OMA versus ninguna OMA con una sensibilidad del 93,8% (IC del 95%, 92,6%-95,0%) y una especificidad del 93,5% (IC del 95%, 92,8%-94,3). %) y el modelo de árbol de decisión tuvo una sensibilidad del 93,7% (IC 95%, 92,4%-94,9%) y una especificidad del 93,3% (92,5%-94,1%). De las características de la membrana timpánica señaladas, el abultamiento de la TM es el que más se alinea con el diagnóstico previsto; el abultamiento estuvo presente en 230 de 230 casos (100%) en los que se predijo que el diagnóstico era OMA en el conjunto de pruebas.
Conclusiones y relevancia Estos hallazgos sugieren que, dada su alta precisión, el algoritmo y la aplicación de grado médico que facilita la adquisición de imágenes y el filtrado de calidad podrían usarse razonablemente en atención primaria o en entornos de atención aguda para ayudar con el diagnóstico automatizado de la OMA y las decisiones con respecto al tratamiento.
Bibliografía febrero 2024
Top ten
Clinical and Laboratory Diagnosis of Exanthems Among Japanese Children Younger Than 6 Years Old in the Post–Measles-Rubella Vaccine Era. The Pediatric Infectious Disease Journal 43(2):p e44-e48, February 2024.
INTRODUCCIÓN
Los exantemas son un motivo frecuente de visita a los servicios de urgencias pediátricos. Sin embargo, los datos epidemiológicos en la era post-vacuna antisarampionosa son limitados.
OBJETIVO
Determinar las causas recientes de exantemas en niños menores de 6 años en el servicio de urgencias pediátricas.
MÉTODOS
Se realizó un estudio prospectivo unicéntrico en Japón de agosto de 2019 a marzo de 2020. Se inscribieron niños menores de 6 años con exantemas. Los exantemas se clasificaron en 7 patrones morfológicos. La varicela, el herpes zóster, el impétigo, la urticaria y la enfermedad de Kawasaki se diagnosticaron clínicamente. Se recogieron muestras de frotis nasofaríngeo de pacientes con exantemas inespecíficos y se evaluaron mediante ensayos de reacción en cadena de la polimerasa (PCR) capaces de detectar 24 patógenos. El diagnóstico final se realizó por discusión de 3 médicos basándose en el curso clínico y la microbiología.
RESULTADOS
Hubo 9705 visitas pediátricas, de las cuales 296 (3%) tenían exantemas y eran menores de 6 años. El diagnóstico clínico fue posible en 160 (54%), incluida la urticaria en 110 (37%), la enfermedad de Kawasaki en 29 (10%), el impétigo en 10 (3%), la varicela o el herpes zoster en 7 (2%) y el estreptococo del grupo A en 4 (1%). De los 136 (46%) niños restantes, 75 (25%) se sometieron a pruebas mediante PCR. Se detectaron uno o más patógenos en 49 (65%), concretamente enterovirus en 14 (19%), citomegalovirus en 13 (17%), herpesvirus humano de tipo 6 en 12 (16%), adenovirus en 11 (15%) y herpesvirus humano de tipo 7 en 8 (11%). Los diagnósticos finales de enfermedad infecciosa fueron roseola infantum en 11 (15%), enterovirus en 9 (12%), adenovirus en 6 (8%), infección por virus mixtos en 5 (7%), estreptococo del grupo A en 3 (4%), parechovirus-A en 3 (4%) y gripe en 3 (4%).
CONCLUSIONES
Las causas más frecuentes de exantemas pediátricos fueron las enfermedades no infecciosas y los exantemas víricos. El ensayo PCR fue decisivo para el diagnóstico etiológico de los exantemas inespecíficos.
A 20-Year Study of Intracranial Pyogenic Complications of Sinusitis in Children. The Pediatric Infectious Disease Journal 43(2):p 91-96, February 2024.
INTRODUCCIÓN
Las complicaciones piógenas intracraneales de la sinusitis en niños pueden dar lugar a secuelas graves. Caracterizamos las características clínicas, epidemiológicas y microbiológicas de los niños con dichas complicaciones durante un periodo de 20 años.
MÉTODOS
Revisión retrospectiva de historias clínicas en un solo centro. Los casos se identificaron a partir de los códigos de diagnóstico de la Clasificación Internacional de Enfermedades (CIE)-9 y CIE-10 según el año y mediante la revisión de todas las muestras microbiológicas intracraneales.
RESULTADOS
Se incluyeron 104 casos de sinusitis complicada tras la revisión de 1591 historiales. La mediana de edad fue de 12 años (IQR 9-14); 72 eran varones (69%). Las complicaciones más frecuentes fueron el empiema epidural (n = 50, 48%), el empiema subdural (n = 46, 44%) y el tumor hinchado de Pott (n = 27, 26%). El 52% (n = 54) fueron sometidos a neurocirugía y el 46% (n = 48) a cirugía otorrinolaringológica. El patógeno aislado con más frecuencia de las muestras estériles fue Streptococcus anginosus (n = 40; 63%), el crecimiento polimicrobiano fue frecuente (n = 24; 38%). La duración media del tratamiento antibiótico intravenoso fue de 51 días (IQR 42-80). Se encontraron secuelas neurológicas persistentes (o muerte, n = 1) en el 24% (n = 25) y se asociaron con la presencia de cerebritis y enfermedad extensa en la neuroimagen (p = 0,02 y p = 0,04, respectivamente).
CONCLUSIONES
Las complicaciones intracraneales de la sinusitis siguen causando una morbilidad significativa en los niños. Las infecciones polimicrobianas son frecuentes, lo que refuerza la necesidad de un tratamiento antibiótico empírico de amplio espectro y un ajuste cauteloso de la pauta antibiótica basado principalmente en cultivos de zonas estériles. La asociación de secuelas neurológicas con la presencia de cerebritis y una amplia afectación intracraneal en las pruebas de neuroimagen sugiere que el retraso en el diagnóstico puede contribuir a un resultado adverso.
Update on Vaccines in Antenatal Care. The Pediatric Infectious Disease Journal 43(2):p e60-e62, February 2024.
Durante el embarazo y la lactancia, las personas son más susceptibles a las infecciones. La vacunación materna desempeña un papel crucial en la protección tanto de la madre como del lactante frente a enfermedades prevenibles mediante vacunación. No sólo protege a las embarazadas de las infecciones, sino que también proporciona una defensa inmunitaria al feto durante el embarazo y al lactante durante las primeras etapas de su vida.
Adolescent Tuberculosis: 6 Years of Experience in a Tertiary Care Pediatric Hospital in Buenos Aires, Argentina. The Pediatric Infectious Disease Journal 43(2):p 97-100, February 2024.
INTRODUCCIÓN
La adolescencia es un periodo de riesgo para la enfermedad tuberculosa y sus consecuencias. Este grupo edad desarrolla con frecuencia formas infectivas de tuberculosis y tiene una gama más amplia de contactos sociales fuera del hogar. Existen pocos datos específicos sobre el comportamiento de la enfermedad tuberculosa en esta población.
MÉTODOS
Se analizaron retrospectivamente 292 pacientes de 10 a 19 años con tuberculosis entre enero de 2016 y diciembre de 2021 en el Servicio de Fisiología del Hospital de Niños "Dr. Ricardo Gutiérrez" de Buenos Aires, Argentina.
RESULTADOS
La mediana de edad de los pacientes era de 14 años (rango intercuartílico: 12-16). La mayoría de los pacientes estaban previamente sanos, y el 55% desconocía el origen de la infección. Sin embargo, el 75% buscó consejo médico debido a la presencia de síntomas, siendo la hemoptisis y la pérdida de peso más frecuentes en los mayores de 15 años. Los hallazgos de imágenes pulmonares compatibles con enfermedad grave se asociaron significativamente con una edad >15 años. Los cultivos respiratorios fueron positivos en el 62% de las muestras obtenidas. La mitad de los pacientes requirieron hospitalización, mientras que el 45% mostraron afectación extrapulmonar. La evolución fue la siguiente: 74% se recuperaron de la enfermedad, 13% se perdieron durante el seguimiento, 11% fueron derivados a un centro de menor complejidad, 1% experimentaron fracaso terapéutico y 3 (1%) pacientes fallecieron. Las cavidades pulmonares y la baciloscopia positiva se asociaron a la presencia de secuelas pulmonares al final del tratamiento.
CONCLUSIONES
La tuberculosis en adolescentes, especialmente en aquellos >15 años, puede presentar características similares a las de los adultos, con una mayor frecuencia de enfermedad pulmonar grave que conduce a secuelas pulmonares.
Streptococcus pyogenes infections in Spanish children before and after the COVID pandemic. Coming back to the previous incidence. Enferm Infecc Microbiol Clin. 2024;42:88-92.
Streptococcus del grupo A (GAS) causa infecciones leves y ocasionalmente invasivas (iGAS). Tras la alerta publicada en diciembre de 2022 en el Reino Unido respecto al aumento de infecciones por GAS leves e iGAS, analizamos la incidencia de estas infecciones en 2018-2022 en nuestro hospital.
Métodos
Realizamos un estudio retrospectivo de los niños atendidos en urgencias pediátricas (UP) diagnosticados de faringitis estreptocócica y escarlatina y los ingresados por iGAS durante 5 años.
Resultados
La incidencia de infecciones por GAS fue de 6,43 y de 12,38/1.000 visitas a UP en 2018 y 2019, respectivamente. Durante la pandemia fue de 5,33 y de 2,14/1.000 visitas en 2020 y 2021, respectivamente, y aumentó a 10,2/1.000 visitas en 2022. Estas diferencias no fueron estadísticamente significativas (p=0,352).
Conclusiones
En nuestra serie, al igual que en otros países, las infecciones por GAS disminuyeron durante la pandemia de COVID-19, pero en 2022 aumentaron considerablemente los casos leves y graves, sin alcanzar cifras similares a las detectadas en otros países.
Comments to the article “Streptococcus pyogenes infections in Spanish children before and after the COVID pandemic. Coming back to the previous incidence”. Enferm Infecc Microbiol Clin. 2024;42:114-5.
En resumen, en nuestra serie, que incluye el primer semestre de 2023, como en otros países las infecciones por SGA disminuyeron notablemente durante la pandemia de COVID-19, pero en el periodo pospandémico ha habido un aumento considerable tanto de casos leves como graves, alcanzando cifras similares a las detectadas en otros países europeos. Este retraso en el aumento de las infecciones estreptocócicas en nuestra región ha tenido un curso paralelo al de las infecciones gripales en España durante el invierno 2022-2023.
Mantener una estrecha vigilancia de las infecciones por S. pyogenes en los próximos meses y años será relevante para conocer la tendencia y factores de riesgo de estas infecciones, especialmente las invasivas
Invasive group A streptococcal infections in children and adolescents in Denmark during 2022–23 compared with 2016–17 to 2021–22: a nationwide, multicentre, population-based cohort study. Lancet Child Adolesc Health. 2024 Feb;8(2):112-121.
INTRODUCCIÓN
En 2022 se notificó un aumento histórico de las infecciones pediátricas por estreptococos invasivos del grupo A (iGAS) en todo el mundo. Las infecciones por iGAS pueden dar lugar a manifestaciones graves (por ejemplo, empiema pleural, fascitis necrotizante, síndrome de choque tóxico, osteomielitis, artritis séptica y meningitis). Nuestro objetivo fue comparar la incidencia y la gravedad de las infecciones por iGAS en general, para los distintos fenotipos clínicos y para las variantes de GAS emm en Dinamarca en 2022-23 con referencia a las seis temporadas anteriores (es decir, 2016-17, 2017-18, 2018-19, 2019-20, 2020-21 y 2021-22).
MÉTODOS
En este estudio de cohortes poblacional, multicéntrico y de ámbito nacional, se incluyeron todos los niños y adolescentes de Dinamarca de 0 a 17 años con un cultivo positivo de SGA o SGA confirmado mediante métodos basados en PCR de sitios por lo demás estériles en 2022-23 y en las seis temporadas anteriores de 2016-17 a 2021-22. Para las siete temporadas, los datos se obtuvieron de la semana 21 a la semana 20 del año siguiente. Los pacientes de los 18 departamentos de hospitales pediátricos de Dinamarca se identificaron a través de la Base de Datos de Microbiología Danesa, en la que se registran prospectivamente los aislamientos de iGAS de sitios estériles, incluida la tipificación emm. Se obtuvieron los historiales médicos electrónicos de cada paciente ingresado con diagnóstico de iGAS. Calculamos la incidencia de iGAS por 1 000 000 de habitantes de 0 a 17 años en cada temporada desde la semana 21 hasta la semana 20 del año siguiente y las razones de riesgo (RR) para la incidencia de iGAS, las manifestaciones distintivas de la enfermedad y las variantes de emm en 2022-23 frente a las tres temporadas pre-COVID-19 en 2016-17, 2017-18 y 2018-19 utilizando la prueba exacta de Fisher y la prueba χ2 de Pearson
RESULTADOS
Entre la población danesa de 1 152 000 niños y adolescentes de 0 a 17 años, se incluyeron 174 con enfermedad iGAS. Se identificaron 76 niños y adolescentes con iGAS durante 2022-23; 31 (41%) de 76 eran mujeres y 45 (59%) eran hombres. Se identificaron 98 niños y adolescentes con iGAS durante 2016-17 a 2021-22; 41 (42%) de 98 eran mujeres y 57 (58%) eran hombres. Hubo un aumento en la incidencia de iGAS de una media de 22,6 (IC 95% 14,7-33,1) por 1 000 000 de niños y adolescentes durante 2016-17 a 2018-19 a 66,0 (52,0-82,6) por 1 000 000 durante 2023-23 (RR 2,9, IC 95% 1,9-4,6; p<0,0001). Durante la pandemia de COVID-19 en 2019-20, 2020-21 y 2021-22, la incidencia media de iGAS fue de 6,1 (IC del 95%: 2,4-12,5) por 1 000 000 de niños y adolescentes. En 2022-23, hubo un aumento de 9-5 veces en emm-12 (IC 95% 2,2-40,8; p=0,0002) y un aumento de 2,7 veces en emm-1 (1,3-5,5; p=0,0037). Las manifestaciones clínicas más comunes de iGAS en 2022-23 fueron las infecciones de tejidos blandos, que aumentaron 4,5 veces (1,9-10,9; p=0,0003), y la neumonía complicada con derrame paraneumónico, que aumentó 4,0 veces (1,4-11,4; p=0,0059), ambas en comparación con las tres temporadas pre-COVID-19. En general, no hubo una mayor gravedad de iGAS en 2022-23 en comparación con las seis temporadas anteriores, medida por la duración media de la estancia hospitalaria (8 días, IQR 4-14 vs 9 días, 5-15;p=0,39), ingreso en la unidad de cuidados intensivos pediátricos (UCIP) (17 [22%] de 76 frente a 17 [17%] de 98; p=0,53), duración de la estancia en la UCIP (4 días, IQR 2-10 frente a 4 días, 2-11; p=0-84) o mortalidad (tres [4%] de 76 frente a tres [3%] de 98; p=1,00). En 2022-23, hubo un aumento de 3,6 veces (IC 95% 1,8-7,3; p=0,0001) en niños con una infección precedente del tracto respiratorio superior y un aumento de 4,6 veces (1,5-14,1; p=0,0034) en niños con una infección precedente de varicela-zóster, ambos en comparación con las tres temporadas pre-COVID-19.
INTERPRETACIÓN
En Dinamarca, la incidencia de iGAS pediátrico aumentó en 2022-23 en comparación con las tres temporadas anteriores a COVID-19 de 2016-17, 2017-18 y 2018-19. Sin embargo, el curso de la enfermedad iGAS en niños y adolescentes en 2022-23 no fue más grave que en temporadas anteriores. La alta morbilidad en todas las temporadas destaca el iGAS como una infección bacteriana invasiva importante en niños y adolescentes.
Borreliosis de Lyme en población pediátrica: peculiaridades clínicas, diagnósticas y terapéuticas. Enferm Infecc Microbiol Clin. 2024;42:93-7.
La borreliosis de Lyme (BL) es una entidad poco estudiada en pediatría, pero con ciertas peculiaridades. El objetivo de este estudio es conocer las características de los pacientes pediátricos con sospecha y/o confirmación de BL.
Métodos
Estudio descriptivo y retrospectivo en menores de 14 años con diagnóstico clínico y/o serológico, sospechoso o confirmado, de BL entre 2015 y 2021.
Resultados
Se estudiaron 21 pacientes: 18 con diagnóstico final de BL (50% mujeres; mediana de edad 6,4 años) y 3 falsos positivos. En los casos de BL, las manifestaciones clínicas presentadas fueron: neurológicas (3, meningitis; 6, parálisis facial), dermatológicas (6, eritema migratorio), articulares (uno) e inespecíficas (2). El diagnóstico serológico fue confirmatorio en el 83,3% de los casos. El 94,4% recibió antibioterapia (mediana de duración 21 días) y la evolución fue satisfactoria en todos los casos.
Conclusiones
El diagnóstico de la BL es difícil en la población pediátrica y presenta peculiaridades clínicas y terapéuticas, pero el pronóstico es favorable.
Treatments for cough and common cold in children. BMJ 2024;384:e075306.
Las infecciones del tracto respiratorio superior son enfermedades comunes y autolimitadas que se resuelven sin intervención en hasta 10 días. Los tratamientos para el resfriado común no acortan la duración de la enfermedad, pero pueden aliviar el malestar del niño al aliviar los efectos de los síntomas más molestos. No se recomienda el uso de antitusivos, antihistamínicos, descongestionantes, expectorantes y aspirina en niños menores de 6 años. Los tratamientos seguros para los síntomas molestos incluyen irrigación nasal con solución salina, miel pasteurizada para la tos y analgésicos, pero la mayoría de los síntomas no requieren intervención.
En él se comentan algunas de las dudas más usuales en relación con la vacunación de los niños y adolescentes, por las que consultan las familias y los propios adolescentes, y también los profesionales que los atienden. Este apartado de "preguntas y respuestas" se irá actualizando a medida que sea necesario. Las fuentes de información principales son el Ministerio de Sanidad, el Manual de vacunas en línea de la AEP y otras fuentes confiables.
Informe 2022 sobre Vigilancia de Infecciones de Transmisión Sexual (ITS) en España. Enero 2024. Unidad de vigilancia de VIH, ITS y hepatitis B y C. Vigilancia epidemiológica de las infecciones de transmisión sexual, 2022. Centro Nacional de Epidemiología, Instituto de Salud Carlos III/División de Control de VIH, ITS, Hepatitis virales y Tuberculosis, Dirección General de Salud Pública; 2024
El informe expone datos generales sobre estas infecciones y repasa específicamente la incidencia y evolución en España en 2022 de cinco de ellas: sífilis e infección gonocócica entre 1995 y 2022, sífilis congénita desde el año 2000 e infección por Chlamydia trachomatis (clamidiasis) y linfogranuloma venéreo desde 2016.
Gonorrea Varones Mujeres Total
< 15 años 11 (0,1) 31 (0,7) 42 (0,2)
15-19 años 932 (5,0) 795 (17,1) 1.727 (7,4)
Sífilis
<15 años 1 (0,01) 2 (0,2) 3 (0,04)
15-19 años 109 (1,5) 45 (5,1) 154 (1,9)
Chlamydia trachomatis
<15 años 25 (0,2) 5 (0,7) 110 (0,4)
15-19 años 662 (4,8) 2.215 (17,3) 2.877 (10,9)
Prevención de la infección por el VRS. Enero 2024.
Este año, los CDC han recomendado varias inmunizaciones nuevas para proteger a los grupos que corren mayor riesgo de enfermarse gravemente a causa del Virus Respiratorio Sincitial (VRS): los bebés, los niños pequeños y los adultos de 60 años de edad o más.
Revisión de todos los apartados y actualización de las referencias bibliográficas y los enlaces recomendados del capítulo 44 sobre la vacunación frente al SARS-CoV-2. Se incluyen las novedades en vacunación infantil contra la COVID para nuestro país. En esta noticia se resumen los aspectos más destacados de dicho capítulo.
(CAV-AEP) Actualización de las preguntas y respuestas sobre vacunación de la Covid en niños y adolescentes.
Casos clínicos
Ukrainian War Refugee Children With Particularly Severe Viral Infections: A Case Series Report. The Pediatric Infectious Disease Journal 43(2):p e30-e36, February 2024.
La crisis humanitaria de Ucrania en 2022 provocó una migración masiva de refugiados a Polonia. Los niños inmigrantes, que vivían hacinados en centros humanitarios, estaban expuestos a múltiples factores estresantes que probablemente afectaban a su sistema inmunitario. Este estudio de series de casos tenía como objetivo describir un curso particularmente grave de infecciones víricas comunes en niños refugiados ucranianos. Presentamos 2 series de casos de niños refugiados ucranianos: 5 hospitalizados por adenovirus (AdV) y 8 con infección por rotavirus (RV), ingresados en un plazo de 3 meses en cada serie de casos, reclutados retrospectivamente. La mayoría de los pacientes vivían en centros humanitarios y estaban desatendidos en el momento del ingreso (deshidratados, con mala higiene y ansiosos). Todos los casos de infección por RV presentaban síntomas de gastroenteritis grave que requirieron rehidratación intravenosa. Había acidosis metabólica en 6 niños e hipoglucemia en 4 participantes. Ninguno de ellos estaba vacunado contra el RV. Todos los niños con infección por AdV presentaron fiebre prolongada, disnea que requirió oxigenoterapia e hiperinflamación. En 2 casos de infección por AdV sin mejoría clínica y con aumento de los marcadores inflamatorios, se utilizaron inmunoglobulinas intravenosas y glucocorticosteroides. La combinación de factores estresantes y el hecho de vivir en centros superpoblados durante el periodo de alta prevalencia de infecciones víricas provocó un curso especialmente grave de las infecciones víricas en los niños refugiados ucranianos.
Children and young people with long COVID: overlooked and neglected. Lancet Child Adolesc Health. 2024 Feb;8(2):99-100.
Somos dos jóvenes de 19 y 20 años del Reino Unido que desarrollaron COVID largo persistente hace más de 2 años. Ello nos obligó a estar confinados en casa durante más de un año, esencialmente tomando un año de nuestras vidas con la esperanza de con la esperanza de recuperarnos lo suficiente para ir a la escuela y luego a la universidad. Tuvo un impacto significativo en nuestra educación y en nuestra habilidad para socializar como jóvenes adultos. Experimentamos una amplia variedad de síntomas como fatiga crónica grave, confusión niebla cerebral y malestar post-esfuerzo, y desde entonces hemos tenido que recorrer la adultez llegar a la edad adulta temprana con una enfermedad crónica sobre la que hay poca investigación, información y apoyo….
A Pediatric Case of Disseminated Bartonella henselae Infection Accompanied by Multiple Intracranial Lesions. The Pediatric Infectious Disease Journal 43(2):p e63-e65, February 2024.
Se presenta un caso pediátrico de infección diseminada por Bartonella henselae acompañada de múltiples lesiones intracraneales. El paciente desarrolló múltiples lesiones intracraneales a pesar del tratamiento con azitromicina y gentamicina. Tras cambiar a rifampicina, los síntomas clínicos de la paciente mejoraron. Dada su buena penetración en el sistema nervioso central, la rifampicina puede recomendarse para el tratamiento de la infección por B. henselae acompañada de lesiones intracraneales.
Un niño de 2 años previamente sano fue trasladado a nuestro hospital con fiebre prolongada e inflamación de los ganglios linfáticos inguinales. El paciente presentaba un arañazo en la rodilla derecha provocado por un gato doméstico 40 días antes del inicio. La tomografía computarizada abdominal reveló varias lesiones hipodensas en el bazo (Fig. 1A). El examen fundoscópico reveló un edema retiniano localizado alrededor de la arcada vascular superior en el ojo derecho y edema del disco óptico en ambos ojos, lo que sugería neurorretinitis. Tras el ingreso, la paciente fue tratada con gentamicina intravenosa (6 mg/kg/día) y cefotaxima (100 mg/kg/día), pero la fiebre persistió. Al noveno día de su ingreso, desarrolló múltiples masas subcutáneas en la cabeza. La resonancia magnética (RM) de la cabeza realizada para evaluar las masas subcutáneas mostró masas tanto subcutáneas como intracraneales. El examen microscópico de las muestras subcutáneas biopsiadas mostró el granuloma epitelioide con un absceso central (Fig. 1D). Se detectó ADN de B. henselae en la muestra biopsiada mediante reacción en cadena de la polimerasa. Además, el 16º día después del ingreso (40 días después del inicio), se encontraron anticuerpos séricos de inmunoglobulina G contra B. henselae positivos…
Measles-associated Myocarditis: A Case Report. The Pediatric Infectious Disease Journal 43(2):p e71, February 2024.
Se presenta un caso de miocarditis asociada a sarampión en una niña de 3 años no vacunada que acudió al servicio de urgencias del Hospital Público de Ciawi (Indonesia) con alteración del estado mental, fiebre, erupción maculopapular, tos, coriza y disnea. Las características clínicas y 2 historias de contactos positivas diagnosticaron la sospecha de infección por sarampión. La paciente nunca había sido vacunada. Fue aislada en la unidad de cuidados intensivos pediátricos y el tratamiento fue sintomático.
Respiratory Symptoms are the First Presentation of Liver Abscess. The Pediatric Infectious Disease Journal 43(2):p e71-e73, February 2024.
Un niño de 13 años sin antecedentes médicos destacables fue remitido a nuestro departamento con fiebre de 7 días y tos exacerbada a pesar de tratamiento con claritromicina. La auscultación normal, el abdomen era blando pero el hígado era palpable 5 cm por debajo del margen costal. Las pruebas de laboratorio mostraron leucocitosis, niveles elevados de GPT, GOT y proteína C reactiva (PCR), 63 U/L, 80 U/L y 21,69 mg/dL, respectivamente. La tomografía computarizada con contraste reveló una masa multilocular solitaria de 10 cm, con realce anular, en la región S7-S8 hepático. Por punción guiada por fluoroscopia se extrajo pus y se inició un drenaje continuo. La tinción de Gram del pus reveló cocos Gram positivos encadenados, se inició tratamiento con ampicilina-sulbactam intravenosa. El cultivo del pus fue positivo para Streptococcus intermedius, mientras que el hemocultivo fue negativo. Se descartó enfermedad granulomatosa crónica en el paciente.
Bacillus Calmette-Guérin Vaccine-induced Mycobacterial Spindle Cell Pseudotumor in an Infant. The Pediatric Infectious Disease Journal 43(2):p e74-e75, February 2024.
El pseudotumor micobacteriano de células fusiformes es una enfermedad rara no neoplásica resultante de una infección micobacteriana, con una histopatología distintiva de proliferación de histiocitos fusiformes que contienen micobacterias ácido-alcohol resistentes positivas. La incidencia es mayor en pacientes inmunodeprimidos, especialmente en aquellos con SIDA.
Un niño de 4 meses se presentó en el Hospital Infantil con una historia de 2 meses de fiebre intermitente, escaso aumento de peso y una masa axilar izquierda en crecimiento. Había recibido la vacuna BCG al nacer como parte del protocolo de inmunización rutinario del país. En la exploración física, presentaba una masa esférica protuberante (2,5 cm × 2,5 cm) con enrojecimiento y edema en la axila anterior izquierda, múltiples ganglios linfáticos axilares ipsilaterales agrandados (hasta 1,5 cm) y un sitio de BCG ulcerado….
Septic Arthritis Due to Respiratory Pathogens: Report of Two Cases. The Pediatric Infectious Disease Journal 43(2):p e75-e76, February 2024.
El patógeno más común asociado en la artritis séptica es Staphylococcus aureus; sin embargo, pueden estar implicados otros microorganismos dependiendo de la edad del paciente, el estado de inmunización, las comorbilidades y las posibles vías de transmisión. Dado que la propagación hematógena es la vía de transmisión más común en niños, se debe sospechar que los patógenos respiratorios son la causa del SA en pacientes pediátricos. Se presentan 2 casos de artritis séptica debido a bacterias del tracto respiratorio en niños con antecedentes recientes de infección del tracto respiratorio superior: niño de 9 años con artritis de rodilla por Moraxella catarrhalis y un lactante de 17 meses con una artritis de rodilla por Streptococcus pneumoniae (serotipo 23A).
Detecting Kingella kingae in Uncomplicated Skeletal System Infections. The Pediatric Infectious Disease Journal. 43(2):e76-e77, February 2024.
Leí el artículo reciente de Gouveia et al 1 en el que se analizaron por separado los factores de riesgo de complicaciones agudas y secuelas ortopédicas tardías en 240 niños con infecciones del sistema esquelético. Utilizando un modelo predictivo logístico multivariable, la edad mayor de 4 años, una etiología de Staphylococcus aureus comprobada por cultivo, fiebre al ingreso, nivel de proteína C reactiva >100 mg/L y osteomielitis se asociaron con un mayor riesgo de un curso agudo complicado. 1 La edad ≥ 4 años, un nivel de proteína C reactiva ≥110 mg/L, enfermedad diseminada y formación de abscesos óseos predijeron discapacidad a largo plazo. 1 La otra cara de los resultados del estudio implica que los pacientes afebriles menores de 4 años, sin infección estafilocócica y que presentan bajas concentraciones de reactivos de fase aguda tienen un mejor pronóstico agudo y a largo plazo.
En general, S. aureus fue el patógeno más recuperado y se aisló en 32 (13,3%) pacientes, seguido de Kingella kingae , que se detectó en 29 pacientes (12,1%), mientras que no se identificó ningún patógeno en 150 niños (62,5%) ( !). Debido a la naturaleza retrospectiva del estudio que abarcó 11 años, en la mayoría de los casos, el diagnóstico bacteriológico de la enfermedad se intentó mediante métodos de cultivo tradicionales, mientras que el uso de pruebas moleculares se limitó a las últimas etapas del estudio.
Mientras que los cultivos convencionales recuperan S. aureus sin dificultad, K. kingae es notoriamente fastidioso exigente. 2 Su detección requiere la inoculación de aspirados de líquido sinovial y exudados óseos en viales de hemocultivo 2 y, especialmente, el uso de pruebas sensibles de amplificación de ácidos nucleicos específicas de cada especie. 3
En los últimos años, el uso constante de pruebas de amplificación de ácidos nucleicos ha dado como resultado el reconocimiento de K. kingae como el principal agente de infecciones articulares y óseas en niños de 6 a 48 meses de edad, causando hasta el 87,7% de los episodios de artritis séptica. en este grupo de edad. 3 La presentación clínica y de laboratorio de los niños con enfermedad de K. kingae es sutil y atípica, lo que requiere un alto índice de sospecha. En un informe de Cochard et al 4 que incluyó 247 pacientes pediátricos con infecciones osteoarticulares comprobadas por K. kingae , la edad media ± desviación estándar fue de 18,5 ± 10 meses y sólo 4 (1,6%) niños tenían más de 48 meses de edad, y la concentración de proteína C reactiva media ± desviación estándar fue de 26,6 ± 27,8 mg/l. Además, con raras excepciones, las infecciones pediátricas del sistema esquelético por K. kingae generalmente siguen un curso sin complicaciones, responden rápidamente a la terapia antimicrobiana adecuada y no dejan discapacidades funcionales a largo plazo. 3 , 4 Estas características demográficas, clínicas y biológicas son notablemente similares a las encontradas por Gouveia et al 1 en niños en los que la etiología de la infección permaneció indeterminada.
En resumen, los resultados del estudio de Gouveia et al sugieren que muchas de las infecciones leves y no complicadas reportadas en el artículo fueron causadas por infecciones no detectadas por K. kingae , lo que enfatiza la necesidad de utilizar métodos moleculares específicos de K. kingae en el diagnóstico de enfermedades esqueléticas. Infecciones sistémicas en niños pequeños.
Bronquiectasias de causa infrecuente. An Pediatr (Barc). 2024;100:153-4.
Niña de 6 años con albinismo óculo-cutáneo tipo III que presenta neumonía al nacimiento en el lóbulo superior derecho (LSD) y posteriormente infiltrado persistente en la misma localización (fig. 1). Se realiza tomografía computarizada (TC) pulmonar que demuestra atelectasia parcial del LSD con bronquiectasias quísticas en los segmentos apical y anterior, cayado aórtico derecho y dilatación de la arteria pulmonar (fig. 2). Se realiza broncoscopia flexible en la que se aprecia, próximo a carina, bronquio traqueal derecho al que se intenta acceder sin éxito por colapso de su luz, protrusión de mucosa en la entrada de bronquio principal derecho y disminución de calibre de la entrada de LSD, con identificación de dos luces obliteradas (de bronquio de segmento anterior y posterior)
Ecografía pulmonar neonatal: diagnóstico precoz de neumonía necrotizante. An Pediatr (Barc). 2024;100:155-7.
La ecografía pulmonar (EP) a pie de cuna es una herramienta reconocida para el diagnóstico y el seguimiento de la enfermedad en UCIN1.
Presentamos el caso de un neonato con bronquiolitis VRS, que ingresa a los 15 días por shock séptico. La EP muestra una consolidación extensa tisulizada en el lóbulo inferior izquierdo (LII) (fig. 1, material suplementario 1), compatible con neumonía2, que presenta cambios en la ecogenicidad del parénquima pulmonar3. Precisa ventilación mecánica, soporte hemodinámico y antibioterapia. Al tercer día, neumotórax izquierdo (drenaje torácico), observándose cambios en la imagen ecográfica: artefactos hiperecogénicos lineales contenidos dentro de la imagen consolidativa en el LII, sugestivos de neumatoceles (fig. 2, material suplementario 2). Estas imágenes se correlacionan con los hallazgos en la radiografía de tórax, y la TAC confirma el diagnóstico de neumonía necrotizante con neumatoceles (fig. 3). Se aísla repetidamente en el hemocultivo S. aureus productor de leucocidina Panton-Valentine (aspirado traqueal negativo).
Artritis séptica aguda de cadera por Salmonella enterica subesp. enterica serotipo Coeln en una niña de 3 años. Rev Esp Quimioter 2024; 37(1): 116-117.
Salmonella no tifoidea (SNT) es un patógeno transmitido por alimentos que causa diarrea autolimitada. La artritis séptica es una manifestación extraintestinal poco frecuente. En pacientes pediátricos menores de 5 años la frecuencia estimada es menor al 1% de los casos [1]. Se presenta un caso de artritis séptica monoarticular en una niña inmunocompetente causada por Salmonella enterica subesp. enterica (I) serotipo Coeln. Niña de 3 años que ingresa por fiebre de tres días de evolución y dolor en cadera derecha. No se documentó traumatismo previo ni mejoría tras tratamiento antiinflamatorio. La analítica de sangre reveló: leucocitosis (15.300/mL; 8.800 neutrófilos (64,7%)) y PCR elevada (50,6 mg/dL). A la exploración física refirió dolor con limitación al movimiento y la ecografía mostró abundante líquido en la articulación coxofemoral. Ante la sospecha de artritis séptica, se realizó punción articular y se extrajeron hemocultivos. Se prescribió tratamiento empírico con cefuroxima iv 200 mg/Kg/día cada 8 horas. Al día siguiente, se realizó una artrotomía, extrayéndose una segunda muestra de líquido articular.
Para ampliar
Bacteriemia por Moraxella spp. Revisión de casos pediátricos en un hospital del sur de España. Rev Esp Quimioter 2024; 37(1): 102-103 [Texto completo PDF]
Las especies de Moraxella tales como M. osloensis, M. catarrhalis, M. nonliquefaciens y M. lincolnii, forman parte de la microbiota del tracto respiratorio humano. Moraxella catarrhalis es un diplococo gramnegativo productor de betalactamasas que se encuentra como flora habitual en la orofaringe hasta en un 20% de la población. Este germen se asocia frecuentemente con procesos infecciosos respiratorios menores en niños [1], pero también puede ser causante de enfermedades sistémicas graves, como sepsis y endocarditis, particularmente en pacientes con déficit inmunitario [2]. Sin embargo, las infecciones invasivas por M. catarrhalis son poco frecuentes en niños, incluso en inmunodeprimidos, existiendo poca bibliografía al respecto[1]. Presentamos una revisión retrospectiva de los casos pediátricos de bacteriemia por Moraxella spp. detectados en una Unidad de Urgencias Pediátricas de un hospital de tercer nivel en la última década (desde enero de 2014 a enero de 2023).
Bacterial nasopharyngeal colonisation in children in South Africa before and during the COVID-19 pandemic: an observational study. Lancet Microbe 2024; 5: e34–42
El despliegue de intervenciones no farmacéuticas como el enmascaramiento facial y el distanciamiento físico durante la pandemia COVID-19 podría haber alterado la dinámica de transmisión y el transporte de organismos respiratorios. Se evaluó la colonización con Streptococcus pneumoniae y otros colonizadores bacterianos del tracto respiratorio superior antes y durante la pandemia COVID-19.
HALLAZGOS
Se observaron efectos variables en la prevalencia de colonización y la densidad de organismos bacterianos durante el periodo COVID-19 en comparación con el periodo pre-COVID-19. La menor prevalencia del serotipo PCV13, junto con la de otros organismos respiratorios como H influenzae no tipificable y M catarrhalis, podría haber contribuido en parte a la disminución de las infecciones del tracto respiratorio inferior por todas las causas observada en Sudáfrica durante la fase inicial de la pandemia COVID-19. El mecanismo fisiopatológico del aumento de la colonización por A. baumannii y S. aureus merece una investigación más profunda, al igual que la relevancia clínica de estos hallazgos.
Trained Innate Immunity in Pediatric Infectious Diseases. The Pediatric Infectious Disease Journal 43(2):p e57-e59, February 2024.
Según la Organización Mundial de la Salud, las enfermedades infecciosas, seguidas de las complicaciones del parto prematuro, representaron aproximadamente 5,0 millones de muertes de niños (<5 años) en todo el mundo en 2020. En particular, en los países de ingresos bajos y medios, las enfermedades infecciosas pediátricas siguen siendo un importante problema de salud pública. Durante el desarrollo temprano, los lactantes dependen principalmente de la actividad de las respuestas inmunitarias innatas en la defensa contra los patógenos invasores. Hasta hace poco, el dogma ha sido que el sistema inmunitario innato carece de memoria, independientemente de las exposiciones sucesivas. Este paradigma ha sido cuestionado recientemente por el aumento de datos que indican que las células inmunitarias innatas pueden desarrollar respuestas no específicas (fuera del objetivo) similares a la memoria, un proceso denominado inmunidad entrenada o memoria innata entrenada (TRIM, por sus siglas en inglés). Esta característica de respuesta permite a las células inmunitarias innatas mostrar una acción rápida con una mayor eficacia contra infecciones posteriores. En este artículo se analiza el papel de la TRIM y sus implicaciones para las enfermedades infecciosas en la infancia.
Resultados del tratamiento con antibióticos para infecciones respiratorias en niños: estudio observacional en atención primaria. Scand J Prim Health Care . 2024 Jan 24:1-9.
Antecedentes: La resistencia a los antibióticos es una amenaza global creciente, acelerada tanto por el uso indebido como por el uso excesivo de antibióticos. La mayoría de los antibióticos a humanos se recetan en atención primaria, comúnmente para síntomas respiratorios, y es necesario investigar sobre el uso y los resultados después del tratamiento con antibióticos para contrarrestar la resistencia a los antibióticos.
Objetivo: Evaluar la duración de los síntomas, la duración del tratamiento y los eventos adversos del tratamiento con antibióticos en niños.
Diseño y entorno: estudio observacional en cuatro servicios fuera de horario y una clínica de emergencia pediátrica en la atención primaria de emergencia de Noruega.
Sujetos: 266 niños de 0 a 6 años con fiebre o síntomas respiratorios.
Principales medidas de resultado: duración de los síntomas y absentismo en el jardín de infancia /escuela, duración del tratamiento y eventos adversos informados.
Resultados: No hubo diferencias en la duración de los síntomas, fiebre o absentismo al comparar los grupos de antibióticos prescritos (30,8%) y no prescritos (69,2%). Esta falta de diferencia se mantuvo al analizar el subgrupo con otitis media. En el grupo con prescripción de antibióticos, el 84,5% de los padres informó haberlos administrado durante 5 a 7 días y el 50,7% no informó dificultades. Se informaron eventos adversos a los antibióticos en el 42,3% de los casos, siendo la gran mayoría trastornos gastrointestinales.
Conclusión: Los niños con fiebre o síntomas respiratorios experimentan una duración similar de los síntomas y absentismo independientemente del tratamiento con antibióticos. Un número sustancial de padres informaron eventos adversos cuando el niño recibió antibióticos. Varios padres experimentaron dificultades adicionales con el tratamiento y algunos finalizaron el tratamiento dentro del día 4.
Prevención de la infección por el VRS. Enero 2024.
Este año, los CDC han recomendado varias inmunizaciones nuevas para proteger a los grupos que corren mayor riesgo de enfermarse gravemente a causa del Virus Respiratorio Sincitial (VRS): los bebés, los niños pequeños y los adultos de 60 años de edad o más.
Eficacia y seguridad de la vacunación antigripal pediátrica: una revisión sistemática Rev Esp Quimioter 2024; 37(1): 43-51.
Introducción. Los niños corren un mayor riesgo de infección por influenza en comparación con la población general. La Organización Mundial la Salud y las recomendaciones del Comité Asesor de Vacunas de la Asociación Española de Pediatría contemplan la vacunación anual como la forma más eficaz de prevenir la enfermedad. Por lo tanto, el propósito de esta revisión fue actualizar la información sobre eficacia y seguridad en la vacuna antigripal en niños y adolescentes.
Material y métodos. Una búsqueda en cuatro bases de datos electrónicas (Scopus, Cumulative Index to Nursing and Allied Health Literature, MedLine / PubMed, Google Scholar y Cochrane), así como una búsqueda manual para identificar investigaciones originales publicadas entre 2012 y 2022. Se adoptaron las directrices de análisis (PRISMAcR) como elemento de informe preferido para revisiones sistemáticas.
Resultados. Se incluyeron siete artículos de investigación originales donde se identificaron dos temas de la vacunación antigripal en niños/adolescentes sanos y con patologías. La eficacia (entre un 30% y un 80% aproximadamente) varió en función de la vacuna utilizada y los subtipos circulantes. La mayoría de las reacciones adversas fueron de intensidad leve y el evento adverso local más común informado fue dolor en el sitio de la inyección.
Conclusiones. Destacamos positivamente la seguridad de la vacunación antigripal pediátrica en los estudios analizados, por el contrario, con respecto a la eficacia de la vacunación antigripal, observamos una amplia variabilidad de resultados. Existe una clara necesidad de seguir realizando estudios de eficacia y seguridad en el niño.
Incremento de infecciones respiratorias agudas graves en niños durante la última etapa de la pandemia COVID-19. Rev Esp Quimioter 2024; 36(1): 58-68.
Objetivo. La pandemia COVID-19 ha causado una variación en la circulación de otros patógenos respiratorios. Nuestro objetivo fue analizar la epidemiología de las infecciones respiratorias agudas graves (IRAG) en niños durante 3 años de pandemia COVID-19, en comparación con un período previo de la misma dimensión temporal.
Pacientes y métodos. Estudio observacional, realizado en un hospital terciario de España, que analizó la frecuencia y características de pacientes ingresados por IRAG en la Unidad de Cuidados Intensivos Pediátricos (UCIP) durante la pandemia COVID-19 (1 marzo-2020 a 28 de febrero-2023), en relación a un período pre-pandemia (1 marzo-2017 a 29 febrero-2020).
Resultados. Se incluyeron 268 pacientes (59,6% varones). La mediana de edad fue 9,6 meses (RIQ 1,7 – 37). En el período pre-pandemia hubo 126 ingresos con una media de 42 admisiones/año. Durante la pandemia se produjeron 142 ingresos, observándose una reducción significativa de admisiones en el primer año (12 ingresos/año), en contraste con 82 ingresos durante el tercer año, que representó un incremento del 95% respecto a la media de admisiones/año en pre-pandemia. Además, en el último año se evidenció un incremento de coinfecciones virales en relación al período prepandemia (54,9% vs 39,7%; p=0,032). No hubo diferencias en días de hospitalización, ni estancia en UCIP.
Conclusiones. Durante el último año, coincidiendo con bajas tasas de hospitalización por COVID en España, observamos un notable incremento de ingresos en la UCIP por IRAG por otras causas. Probablemente, el período prolongado de baja exposición a patógenos por las medidas adoptadas durante la pandemia, ha provocado una disminución de la inmunidad poblacional con un repunte de infecciones respiratorias.
Rev Esp Quimioter 2024; 37(1): 58-68 [Texto completo PDF]
Long-term outcomes of an educational paediatric antimicrobial stewardship programme: a quality improvement study. Archivos de enfermedades en la infancia 2024; 109: 144-151.
Antecedentes y objetivos Los programas de administración de antimicrobianos (ASP) han dado como resultado una reducción del consumo de antimicrobianos (AMC) y una mejora de la calidad de la prescripción (QOP). Sin embargo, la evidencia del impacto del ASP en pediatría aún es limitada. Este estudio tiene como objetivo evaluar los resultados a largo plazo de una ASP pediátrica.
Métodos Se realizó un estudio de mejora de la calidad evaluado mediante un análisis de series de tiempo interrumpido en un hospital terciario pediátrico. Se compararon la QOP expresada como proporción de prescripciones adecuadas, la AMC medida por la incidencia de dosis diaria definida por cada 1000 días de cama ocupada, la densidad de incidencia de infecciones del torrente sanguíneo (BSI) y su tasa bruta de mortalidad por todas las causas (CDR) relacionada entre antes (de enero de 2013 a diciembre de 2015) y posterior (de enero de 2016 a diciembre de 2019) intensificación de las actividades del ASP, que incluyó un médico especializado en enfermedades infecciosas pediátricas para realizar activamente entrevistas educativas con los prescriptores.
Resultados La prescripción inadecuada mostró un importante cambio a la baja asociado a la intervención con una reducción del −51,4% (−61,2% a −41,8%) respecto a los valores esperados. En general, el AMC no mostró cambios de tendencia después de la intervención. Para neonatología se observó una reducción del 28,8% (-36,8% a -20,9%). El uso general de cefalosporinas antipseudomonas mostró una reducción del -51,2% (-57,0% a -45,4%). Se observaron tendencias decrecientes para el uso de carbapenems, con un cambio porcentual trimestral (QPC) de −2,4 % (−4,3 % a −0,4 %) y una CDR relacionada con BSI (QPC = −3,6 %; −5,4 % a −1,7 %) a través del período de estudio. La BSI multirresistente asociada a la atención sanitaria se mantuvo estable (QPC=2,1; −0,6 a 4,9).
Conclusiones La intensificación de las actividades educativas de asesoramiento dentro de un ASP sugiere mejorar la calidad de vida y reducir parcialmente el AMC en pacientes pediátricos. Las tendencias decrecientes de la mortalidad se mantuvieron sin cambios.
Xylitol for the prevention of acute otitis media episodes in children aged 1–5 years: a randomised controlled trial Archivos de enfermedades en la infancia 2024; 109: 121-124.
Objetivo Investigar el uso regular de xilitol, en comparación con sorbitol, para prevenir la otitis media aguda (OMA), las infecciones del tracto respiratorio superior (URTI) y la caries dental.
Diseño Ensayo controlado aleatorio ciego con un período de estudio de 6 meses.
Ámbito La inscripción se llevó a cabo en 11 consultorios de atención primaria en Ontario, Canadá.
Pacientes Niños de 1 a 5 años que no usaban xilitol o sorbitol en el momento de la inscripción.
Intervenciones Los niños fueron asignados aleatoriamente para usar un jarabe de placebo con sorbitol o jarabe de xilitol dos veces al día durante 6 meses.
Principales medidas de resultado El resultado primario fue el número de episodios de OMA diagnosticados por un médico durante 6 meses. Los resultados secundarios fueron las infecciones urinarias y la caries dental informadas por los cuidadores.
Resultados Entre los 250 niños asignados al azar, la edad media (DE) fue de 38 ± 14 meses y había 124 niñas (50%). Hubo tres episodios de OMA diagnosticados por un médico en los 125 participantes del grupo de placebo y seis en los 125 participantes del grupo de xilitol (OR 2,04; IC del 95 %: 0,43 a 12,92; p = 0,50). No hubo diferencias en el número de episodios de IVRS informados por los cuidadores (cociente de tasas [RR] 0,88; IC del 95 %: 0,70 a 1,11) entre el placebo (4,2 por participante durante 6 meses; IC del 95 %: 3,6 a 5,0) y el xilitol (3,7; IC del 95% 3,2, 4,4) grupos. Se informaron caries dentales en cuatro participantes del grupo de placebo y dos del grupo de xilitol (OR 0,42; IC del 95%: 0,04; 3,05; p=0,42). En un análisis post hoc de las URTI durante la pandemia de COVID-19, la tasa entre los 59 participantes que recibieron placebo fue de 2,3 por participante durante 6 meses (IC del 95 %: 1,8; 3,0) y para los 55 que recibieron xilitol, 1,3 durante 6 meses ( IC del 95%: 0,92 a 1,82; RR 0,56; IC del 95%: 0,36 a 0,87). El evento adverso más común fue diarrea (28% con placebo; 34% con xilitol).
Conclusiones El uso regular de xilitol no previno la OMA, las infecciones urinarias o la caries dental en un ensayo con poder estadístico limitado. Un análisis post hoc indicó que las URTI eran menos comunes con la exposición al xilitol durante la pandemia de COVID-19, pero este hallazgo podría ser falso.
Human Rhinovirus as a Cause of Fever in Neonates and Young Infants During the COVID-19 Pandemic, 2020–2022..The Pediatric Infectious Disease Journal 43(2):p 130-135, February 2024.
INTRODUCCIÓN
El rinovirus humano (RVH) fue predominante y persistente durante la pandemia de la enfermedad por coronavirus 2019 (COVID-19) a pesar de las intervenciones no farmacéuticas. Los datos sobre si la persistencia del RVH también se produjo en neonatos y lactantes pequeños fueron muy limitados.
MÉTODOS
Este estudio observacional prospectivo se llevó a cabo en Niigata, Japón, entre enero de 2020 y septiembre de 2022. Los participantes fueron neonatos y lactantes hospitalizados menores de 4 meses de edad con fiebre. Se excluyeron los pacientes con evidencia de infección bacteriana o contacto evidente con enfermos de gripe o por virus sincitial respiratorio, según lo confirmado por las pruebas de detección rápida de antígenos. También se excluyeron los COVID-19 diagnosticados mediante reacción en cadena de la polimerasa (PCR) o pruebas rápidas de detección de antígenos. Los parechovirus y enterovirus se examinaron mediante PCR utilizando suero y/o líquido cefalorraquídeo. Film Array Respiratory Panel v1.7 se realizó en hisopos nasofaríngeos. Si el RVH era positivo, se identificaba el genotipo.
RESULTADOS
Se incluyeron 72 pacientes (mediana de edad, 54 días; intervalo intercuartílico, 28,5-79 días), y se diagnosticó sepsis en 31 (43,1%) pacientes. En total, 27 (37,5%) pacientes habían tenido pruebas PCR multiplex positivas. Estos pacientes eran más propensos a tener rinorrea (P = 0,004), tos (P = 0,01) y contacto con enfermo (P < 0,001) que aquellos con PCR multiplex negativa. El RVH fue el virus más frecuentemente detectado (n = 23, 85,2%), y se genotipificaron las especies A (n = 15, 71,4%) y C (n = 6, 28,6%). No se observó estacionalidad ni predominio mensual de los tipos específicos de RVH.
CONCLUSIONES
El VRH fue una causa importante de fiebre en neonatos y lactantes pequeños durante la pandemia de COVID-19, de 2020 a 2022.
Datos analíticos como predicción de la duración del ingreso hospitalario en infecciones por parechovirus humanos. An Pediatr (Barc). 2024;100:141-3.
En los lactantes pequeños, las infecciones por parechovirus humano (HPeV) producen desde cuadros leves del tracto respiratorio o gastrointestinal, hasta sepsis clínica, meningitis aséptica o encefalitis1. Los cuadros «sepsis-like», sobre todo en los lactantes menores de tres meses de edad, continúan siendo un reto diagnóstico por la dificultad de distinguirlos de una infección bacteriana grave (IBG)2. El diagnóstico de estas infecciones se basa en la detección del genoma viral por reacción en cadena de polimerasa (PCR) en distintas muestras biológicas (líquido cefalorraquídeo (LCR), exudado faríngeo o nasofaríngeo, suero o sangre, heces o exudado rectal)3.
Actualmente, no existen parámetros analíticos que ayuden a identificar las infecciones por HPeV de mayor gravedad o asociadas a ingresos hospitalarios más prolongados. El objetivo de este trabajo fue describir las características clínicas y analíticas de los pacientes ingresados por infecciones por HPeV, analizando los factores asociados a una peor evolución.
Se realizó un estudio observacional restrospectivo incluyendo a los niños menores de ocho años hospitalizados por infección por HPeV entre enero de 2016 y diciembre de 2022 en el Hospital Universitario La Paz de Madrid, a los que se les había realizado una analítica sanguínea en el momento del ingreso. El estudio fue aprobado por el Comité de Ética.
En conclusión, los datos analíticos en el momento del ingreso hospitalario deberían alertar al personal clínico de una mayor gravedad del cuadro, y ser tenidos en cuenta en el manejo de los pacientes.
Frequency, Markers and Costs of Secondary Bacterial Infection in Pediatric Dengue. The Pediatric Infectious Disease Journal 43(2):p 123-129, February 2024.
INTRODUCCIÓN
La infección bacteriana secundaria (IBS) ocurre en una proporción de individuos con dengue y resulta en hospitalizaciones más prolongadas, mayor mortalidad y mayores costos relacionados con la salud. Sin embargo, se conocen parcialmente la frecuencia, los factores de riesgo y los biomarcadores predictivos de esta comorbilidad en el dengue pediátrico.
MÉTODOS
Se realizó un estudio multicéntrico retrospectivo en una región hiperendémica de dengue en Colombia, analizando 1597 niños de dos cohortes pediátricas. Se incluyeron niños con dengue confirmado (enfermedad leve a severa) y se evaluó la tasa de SBI, sus características clínicas, predictores diagnósticos y costos de atención. También se evaluó el rendimiento diagnóstico de la interleucina (IL)-6 plasmática para la detección de SBI en dengue pediátrico.
RESULTADOS
La frecuencia de SBI en niños con dengue con signos de alarma en las cohortes 1 y 2 fue del 2,4% y el 7,3%, respectivamente, y esta tasa alcanzó el 30,7% y el 38,2% en los niños con enfermedad grave. Staphylococcus aureus y Escherichia coli fueron los agentes infecciosos más frecuentes. El aumento de los leucocitos totales y de los niveles de proteína C reactiva, así como de la IL-6 en el momento del ingreso hospitalario, en niños <48 meses de edad fueron indicios precoces de SBI en el dengue. En la SBI se observaron mayores tasas de disfunción orgánica, la necesidad de una hospitalización más prolongada y un aumento de 2,3 veces en los costes de atención.
CONCLUSIONES
Una proporción importante de niños con dengue cursan con SBI y presentan mayor morbilidad. Los leucocitos elevados, la proteína C reactiva y la IL-6 en niños pequeños son marcadores tempranos de SBI. Los médicos deben identificar a los niños con dengue y factores de riesgo de LME, confirmar microbiológicamente la infección bacteriana y administrar terapia antimicrobiana de forma racional y oportuna.
(SEFAP) ¿Quieres saber más sobre cómo manejar las infecciones en la población pediátrica? Enero 2024.
Infografía dirigida a pacientes y ciudadanía elaborada por los Comités de Pacientes y Ciudadanía y de Enfermedades Infecciosas de la Sociedad Española de Farmacéuticos de Atención Primaria sobre el manejo de las infecciones en pediatría. Con la colaboración del Plan Nacional Frente a la Resistencia a los Antibióticos (PRAN).
Role of the first WHO mutation catalogue in the diagnosis of antibiotic resistance in Mycobacterium tuberculosis in the Valencia Region, Spain: a retrospective genomic analysis. Lancet Microbe 2024; 5: e43–51
En este estudio genómico retrospectivo de base poblacional se recogieron aislados de M. tuberculosis en 25 laboratorios clínicos de la Comunidad Valenciana, España. Se incluyeron los casos de tuberculosis con cultivo positivo notificados por autoridades regionales de salud pública entre el 1 de enero de 2014 y el 31 de diciembre de 2016. Los perfiles de farmacorresistencia de estos aislados se predijeron mediante la identificación genómica, a través de la secuenciación del genoma completo (WGS), de las variantes de alta confianza causantes de resistencia incluidas en el catálogo y se compararon con el fenotipo. Se determinó La concentración inhibitoria mínima (CMI) de los aislados con perfiles de resistencia discordantes se determinó mediante el ensayo de microtitulación con resazurina.
RESULTADOS
La WGS se realizó en 785 aislados positivos en cultivos del complejo M tuberculosis, y las sensibilidades de predicción de resistencia de la WGS fueron las siguientes WGS fueron: 85,4% (IC 95% 70-8-94-4) para isoniazida, 73,3% (44-9-92-2) para rifampicina, 50,0% (21-1-78-9) para el etambutol y 57,1% (34-0-78-2) para la pirazinamida; todas las especificidades fueron superiores al 99,6%. Los valores de sensibilidad fueron inferiores a los comunicados anteriormente, pero la precisión global de la pan-susceptibilidad fue del 96,4%. El análisis genotípico reveló que cuatro aislados fenotípicamente susceptibles portaban mutaciones (rpoB Leu430Pro y rpoB Ile491Phe para la rifampicina y fabG1 Leu203Leu para la isoniazida) conocidas por ofrecer una resistencia límite en las pruebas fenotípicas estándar. Además, identificamos tres posibles mutaciones asociadas a la resistencia (inhA Ser94Ala, katG Leu48Pro, y katG Gly273Arg para la isoniazida) en muestras con CMI sustancialmente superiores a las de las cepas susceptibles. Combinando datos genómicos y fenotípicos, de acuerdo con las directrices de diagnóstico de la OMS, pudimos detectar dos nuevos casos multirresistentes. Además, detectamos que 11 (1,6%) de los 706 aislados eran monorresistentes a las fluoroquinolona, que anteriormente no se habían detectado.
INTERPRETACIÓN
Se demostró que el catálogo de la OMS permite detectar casos resistentes no detectados en las pruebas fenotípicas en una región de baja carga, lo que permite un tratamiento mejor adaptado al paciente. También se identificaron mutaciones incluidas en el catálogo, relevantes a nivel local. Los resultados de este estudio, junto con futuras actualizaciones del catálogo, probablemente conduzcan en el futuro a la sustitución parcial de las pruebas de cultivo por pruebas de pruebas de sensibilidad a fármacos basadas en WGS en nuestro entorno.
Diagnostic accuracy of a three-gene Mycobacterium tuberculosis host response cartridge using fingerstick blood for childhood tuberculosis: a multicentre prospective study in low-income and middle-income countries. Lancet Infect Dis 2024;24: 140–49.
INTRODUCCIÓN
La tuberculosis infantil sigue siendo una causa importante de morbilidad y mortalidad, en parte debido a la ausencia de diagnóstico. Se necesitan métodos de diagnóstico con mayor sensibilidad que utilicen muestras fácilmente disponibles. El objetivo fue evaluar la precisión diagnóstica del cartucho prototipo Cepheid Mycobacterium tuberculosis Host Response (MTB-HR), una prueba candidata que mide una firma transcriptómica de tres genes a partir de una muestra de sangre obtenida por punción digital, en niños con sospecha de tuberculosis.
MÉTODOS
RaPaed-TB fue un estudio prospectivo de precisión diagnóstica realizado en cuatro centros de países africanos (Malawi, Mozambique, Sudáfrica y Tanzania) y en un centro de la India. Niños menores de 15 años con sospecha de tuberculosis pulmonar o extrapulmonar se inscribieron entre el 21 de enero de 2019 y el 30 de junio de 2021. Se realizó MTB-HR al inicio y al mes en todos los niños y se repitió a los 3 meses y 6 meses en niños en tratamiento antituberculoso. La precisión se comparó con el estado de tuberculosis basado en datos microbiológicos, radiológicos y clínicos estandarizados.
RESULTADOS
Se examinó a 5313 niños potencialmente elegibles, de los cuales 975 lo fueron. 784 niños se sometieron a la prueba MTB-HR de los cuales 639 tenían una clasificación diagnóstica y se incluyeron en el análisis. MTB-HR diferenció los niños con tuberculosis confirmada por cultivo de aquellos con tuberculosis improbable con una sensibilidad del 59,8% (95% IC 50,8-68,4%). Utilizando cualquier confirmación microbiológica (cultivo, Xpert MTB/RIF Ultra, o ambos), la sensibilidad fue del 41,6% (34,7-48,7), y utilizando un estándar de referencia clínico compuesto, la sensibilidad fue del 29,6% (25,4-34,2). La especificidad para los tres estándares de referencia fue del 90,3% (IC del 95%: 85,5-94,0). Los resultados fueron similares en grupos de edad y según el estado de malnutrición. Entre los niños que vivían con el VIH, la precisión con respecto al patrón de referencia estricto (sensibilidad 50,0%, 15,7-84,3) en comparación con los niños sin VIH (61,0%, 51,6-69,9), aunque la diferencia no alcanzó significación estadística. La combinación del resultado basal MTB-HR con un resultado Ultra identificó al 71,2% de los niños con tuberculosis confirmada microbiológicamente.
INTERPRETACIÓN
MTB-HR demostró una precisión diagnóstica prometedora para la tuberculosis confirmada por cultivo en esta amplia cohorte pediátrica geográficamente diversa y en subgrupos difíciles de diagnosticar, cohorte pediátrica geográficamente diversa y subgrupos difíciles de diagnosticar.
Prevention and post-exposure management of occupational exposure to Ebola virus. Lancet Infect Dis. 2024 Feb;24(2):e93-e105.
Se han producido avances significativos en la prevención y el tratamiento de la enfermedad por el virus del Ébola (EVE) causada por el virus del Ébola del Zaire (ZEBOV), incluido el desarrollo de dos vacunas eficaces, rVSV-ZEBOV y Ad26.ZEBOV/MVA-BN-Filo. Además, los anticuerpos monoclonales contra el ZEBOV se han convertido en la terapia de primera línea para la EVE. Sin embargo, el brote de 2022-23 del virus del Ébola de Sudán (SUDV) en Uganda ha puesto de manifiesto las carencias de las terapias y vacunas actuales, cuya eficacia es incierta contra especies distintas del ZEBOV. El personal sanitario y de laboratorio que trabaja en centros de tratamiento de la EVE o en laboratorios de diagnóstico e investigación del virus del Ébola se enfrenta a riesgos únicos relacionados con la posible exposición profesional a los virus del Ébola. Dada la importante morbilidad y mortalidad asociada a la EVE, los centros deben disponer de estrategias para gestionar las exposiciones ocupacionales, incluyendo la consideración de terapias post-exposición. En esta revisión, se analizan las pruebas actualmente disponibles para la prevención y la profilaxis postexposición de la EVE, incluidas las terapias actualmente en evaluación para el SUDV.
Differences in Clinical Presentation of COVID-19 in Children Hospitalized During Domination of Early (BA.1, BA.2) and Late (BA.5, BA.2.75, BQ.1 and XBB.1.5) SARS-CoV-2 Omicron Subvariants. The Pediatric Infectious Disease Journal 43(2):p 149-154, February 2024.
Este estudio analizó los datos de 1098 niños: 575 diagnosticados de COVID-19 entre enero y junio de 2022 (Omicron temprana) y 523 hospitalizados entre julio de 2022 y abril de 2023 (Omicron tardía). Las nuevas subvariantes de Omicron conducen a tasas de recuperación sin muertes ni síndrome de dificultad respiratoria aguda en niños similares a las de BA.1 y BA.2, sin embargo, causan con más frecuencia fiebre y crup. Los niños que padecen comorbilidades, presentan lesiones pulmonares y son mayores, pueden ser propensos a sufrir consecuencias más graves de COVID-19 en términos de comparación con las subvariantes Omicron actualmente dominantes.
Bibliografía enero 2024
Top Ten
DOCUMENTO DE CONSENSO PARA EL SEGUIMIENTO DE LA INFECCIÓN POR EL VIH EN RELACION CON LA REPRODUCCIÓN, EMBARAZO, PARTO Y PROFILAXIS DE LA TRANSMISION VERTICAL DEL NIÑO EXPUESTO. Grupo de expertos de la División de control de VIH, ITS, Hepatitis virales y Tuberculosis (DCVIHT), Sociedad Española de Ginecología y Obstetricia (SEGO), Grupo de Estudio de Sida (GeSIDA) y Sociedad Española de Infectología Pediátrica (SEIP). Diciembre de 2023.
El asesoramiento de las mujeres con infección por el VIH que deseen quedarse
embarazadas debe formar parte de la práctica clínica para disminuir la morbilidad y mortalidad materno infantil. La identificación precoz de la infección por el VIH en la mujer previene de manera eficiente la transmisión de la madre al niño, siempre que aseguremos el acceso al tratamiento antirretroviral (TAR), al control obstétrico y a la información adecuada por parte de los profesionales sanitarios.
Estas recomendaciones actualizan las publicadas en 2018 por las mismas entidades y
sociedades científicas y van dirigidas a todos los profesionales que atienden a las mujeres embarazadas o con deseo de embarazo y a sus recién nacidos, teniendo como objetivo principal, que ninguna mujer afronte su embarazo sin conocer su estado serológico frente al VIH y prioritariamente, que llegue al parto sin que se haya determinado su estado serológico frente al VIH. Para ello se revisarán y elaborarán una serie de recomendaciones que sirvan de guía para el manejo terapéutico tanto de la mujer embarazada como del niño expuesto.
Este documento establece la necesidad de una aproximación multidisciplinar a la mujer que debe incluir, al menos especialistas en ginecología, infectología, pediatría y a la matrona y, con relativa frecuencia, se ha de incorporar, además, a profesionales de atención primaria, psicólogos, psiquiatras y recursos sociales. Por otro lado, con el objetivo ideal de alcanzar la transmisión “cero” del VIH a los niños, es fundamental que los cuidadores principales (al menos infectólogos, ginecólogos y pediatras) tengan experiencia demostrada en el manejo de estas situaciones.
Support for the Use of a New Cutoff to Define a Positive Urine Culture in Young Children | Pediatrics | American Academy of Pediatrics. Pediatrics (2023) 152 (4): e2023061931.
ANTECEDENTES
Los cultivos de orina convencionales seleccionan una estrecha gama de organismos que crecen bien en condiciones aeróbicas. En cambio, el examen de las secuencias de genes bacterianos en la orina proporciona una evaluación relativamente imparcial de los organismos presentes. Así pues, utilizando la secuenciación de amplicones del gen del ácido ribonucleico 16S (ARNr) como patrón de referencia, ahora tenemos la posibilidad de evaluar la precisión del urocultivo en el diagnóstico de la infección del tracto urinario (ITU).
MÉTODOS
Se incluyeron niños febriles de 1 mes a 3 años de edad a los que se les practicó un sondaje vesical por sospecha de ITU. Utilizando la secuenciación del amplicón del gen 16S rRNA como estándar de referencia, se calculó la precisión del urocultivo con distintos valores de corte (10 000, 50 000 y 100 000 unidades formadoras de colonias por mililitro). Los niños con una abundancia relativa ≥80% de cualquier organismo en la secuenciación del amplicón del gen ARNr 16S con marcadores urinarios de inflamación elevados se definieron como portadores de una ITU.
RESULTADOS
Cuando se utilizó un punto de corte de 10 000 UFC/mL, la sensibilidad y especificidad del urocultivo fueron del 98% (intervalo de confianza [IC] del 95%: 93%-100%) y del 99% (IC del 95%: 97%-100%), respectivamente. El uso de un punto de corte de 50 000 unidades formadoras de colonias por mL disminuyó la sensibilidad al 80% (IC 95%: 68%-93%) sin cambiar la especificidad. El uso de un valor de corte de 100 000 disminuyó aún más la sensibilidad hasta el 70% (IC del 95%: 55%-84%).
CONCLUSIONES
El cultivo convencional sigue siendo un método preciso para diagnosticar ITU en niños pequeños; sin embargo, estos datos sugieren que un valor de corte de 10 000 unidades formadoras de colonias por mL proporciona el equilibrio óptimo entre sensibilidad y especificidad para los niños sometidos a sondaje vesical.
Eye Infections. N Engl J Med 2023;389:2363-2375.
Las infecciones oculares son una causa importante de pérdida de visión en todo el mundo. Los pacientes con estas infecciones suelen ser atendidos por proveedores de atención primaria, internistas, especialistas en medicina de emergencia, hospitalistas y oftalmólogos. Cada año solo en los Estados Unidos, la conjuntivitis representa más de 550.000 visitas a los departamentos de emergencia 1 y muchas más visitas a consultorios ambulatorios, la queratitis se diagnostica en más de 1 millón de visitas al consultorio y al departamento de emergencias, 2 la endoftalmitis exógena complica hasta el 0,1% de los casos. En las más de 7 millones de cirugías de cataratas e inyecciones intravítreas realizadas, 3-5 , miles de pacientes son admitidos en hospitales generales para tratar infecciones oculares que amenazan la visión, como la endoftalmitis endógena y la uveítis infecciosa. Esta revisión resume la epidemiología, el diagnóstico y el tratamiento de las infecciones oculares. La Figura 1 ilustra la anatomía del ojo en relación con las infecciones oculares. La Tabla S1 en el Apéndice complementario , disponible con el texto completo de este artículo en NEJM.org, resume las características microbiológicas, las características clínicas y el tratamiento de estas infecciones.
How Long Antibiotic Treatment Is Needed for Community-acquired Pneumonia in Children?. The Pediatric Infectious Disease Journal 43(1):p e14-e15, January 2024.
La neumonía adquirida en la comunidad (NAC) se encuentra entre las causas más frecuentes de tratamiento antibiótico en niños y, a nivel mundial, es una de las causas más elevadas de mortalidad infantil. En los últimos años se han publicado varios estudios de alta calidad sobre la duración del tratamiento antibiótico también en niños. En esta revisión, se pretende resumir las pruebas actuales sobre la duración del tratamiento antibiótico en la NAC pediátrica.
RECOMENDACIONES DE LOS AUTORES
Teniendo en cuenta las nuevas pruebas, parece seguro recomendar una duración del tratamiento antibiótico CAP de 5 días con una aminopenicilina para los niños de todas las edades. Sin embargo, en países con una elevada tasa de resistencia a la penicilina, la elección del tratamiento antibiótico de primera línea puede variar.
Evolución de la bronquiolitis en los servicios de urgencias extrahospitalarias de la Comunidad de Madrid: estudio observacional 2016-2023. An Pediatr (Barc). 2024;100:3-12.
La bronquiolitis se convierte en todo un reto durante su pico estacional, desbordando los recursos materiales y humanos para poder atender los pacientes afectados. A consecuencia de ello, se multiplican exponencialmente los traslados interhospitalarios. No se han encontrado estudios que hayan analizado las características de los pacientes con bronquiolitis aguda (BA) en los servicios de urgencias extrahospitalarios (SUEH) y la influencia de la pandemia en su epidemiología.
Objetivo. Conocer las características de los pacientes pediátricos y neonatales con bronquiolitis en los SUEH de la Comunidad de Madrid y analizar la influencia de la pandemia por COVID-19 en su epidemiología.
Material y métodos. Estudio observacional descriptivo, transversal y retrospectivo realizado en los SUEH de la Comunidad de Madrid entre 2016 y 2023. Se incluyeron pacientes con diagnóstico de BA según CIE-10 en las historias clínicas de las asistencias y traslados interhospitalarios. Se registraron variables sociodemográficas, clínicas y de tratamiento (ventilatorio y farmacológico).
Resultados. Se incluyeron 630 pacientes con BA: 343 atendidos por los SUEH no especializados en neonatología (no-neo) y 287 por el equipo de transporte neonatal (TN). La mediana de edad fue de 3,7meses [2,8-4,7] en SUEH no-neo y de 19días [14,2-23,7] en TN. Hubo un aumento de la edad estadísticamente significativo en la temporada 2020/2021 en el grupo de SUEH no-neo. La escala de gravedad fue estadísticamente mayor en el grupo de TN. Hubo un pico inusual de casos de bronquiolitis en junio de 2021, coincidiendo con el fin de la 4.ª ola de COVID-19. La incidencia de bronquiolitis, tras la 6.ª ola de pandemia, fue la mayor de todas las temporadas (13,5 casos por cada 10.000 niños ≤2años).
Conclusiones. La mediana de edad en los pacientes pediátricos con BA en los SUEH aumentó tras finalizar el confinamiento de la pandemia COVID-19, en probable relación con la ausencia de exposición a los virus causantes de la misma. Esto podría explicar también que la incidencia de bronquiolitis tras la 6.ª ola de pandemia fue la mayor de todas las temporadas. La escala de gravedad fue mayor en los pacientes neonatales. La vigilancia epidemiológica, la implantación de protocolos y la implementación de un programa de formación continuada a los profesionales no especializados encargados de los traslados de este tipo de pacientes podrían mejorar su manejo.
Epidemiological changes in invasive Streptococcus pyogenes infection during the UK alert period: A molecular comparative analysis from a tertiary Spanish hospital in 2023. Enferm Infecc Microbiol Clin. 2024;42:34-7
Objetivos
Estudiar la epidemiología genómica de aislados de Streptococcus pyogenes causantes de bacteriemia (GAS-BSI) en un hospital de tercer nivel español durante la alerta por incremento de infecciones invasivas por S. pyogenes en el Reino Unido.
Métodos
Análisis epidemiológico retrospectivo de GAS-BSI durante el periodo enero-mayo 2017-2023. Se realizó una secuenciación de genoma completo con el sistema Ion torrent GeneStudio™ S5 de los aislados obtenidos durante la alerta de brote del Reino Unido 2022-2023 para tipificación emm e identificación de genes de superantígenos.
Resultados
Durante el periodo enero-mayo de 2023 hubo más casos de GAS-BSI que en el mismo periodo de años anteriores con un aumento no significativo en niños. Se secuenciaron 14 aislados. Predominaron los tipos emm1 (6/14, 42,9%) y emm12 (2/14, 14,3%); 5 de 6 (75%) aislados emm1 eran del clon M1UK. Los genes de superantígenos más detectados fueron speG (12/14, 85,7%), speC (10/14, 71,4%), speJ (7/14, 50%) y speA (5/15, 33,3%). Los genes speA y speJ predominaron en el clon M1UK.
Conclusiones
Nuestra epidemiología genómica de Streptococcus pyogenes causantes de bacteriemia en 2023 es similar a los datos comunicados por el Reino Unido durante el mismo periodo y diferente de los informes nacionales previos de vigilancia.
Sarampión: brote de Birmingham declarado incidente nacional y con probabilidad de propagación. BMJ 2024 ; 384:q159: https://doi.org/10.1136/bmj.q159 (Publicado el 19 de enero de 2024)
Los brotes de sarampión se extenderán a otros pueblos y ciudades del Reino Unido si no se toman medidas urgentes para aumentar la vacunación contra el sarampión, las paperas y la rubéola (MMR), advirtió la Agencia de Seguridad Sanitaria del Reino Unido (UKHSA).
El 19 de enero, la agencia declaró el brote actual en Birmingham 1 como incidente nacional, lo que le permitió dedicar más recursos a abordar el problema. 2
Hasta el 18 de enero, ha habido 216 casos confirmados y 103 casos probables en West Midlands desde el 1 de octubre de 2023. Alrededor del 80% de esos casos se han producido en Birmingham, y el 10% en Coventry, dijo UKHSA. La mayoría ocurre en niños menores de 10 años.
......
Las cifras del NHS muestran que haber recibido ambas dosis de MMR a la edad de 5 años fue del 83,7% en West Midlands, y la cifra es aún menor en Londres, del 74%. 3 La Organización Mundial de la Salud recomienda una cobertura de vacunación de al menos el 95% porque el sarampión es altamente infeccioso y se propaga fácilmente
Ongoing measles outbreaks in Romania, March 2023 to August 2023. Eurosurveillance Volume 28, Issue 35, 31/Aug/2023
Los casos de sarampión han aumentado recientemente en Rumania, con 460 casos confirmados en agosto de 2023. A partir de marzo de 2023, los casos de sarampión aumentaron y se registraron brotes en los condados de Cluj, Bistrita Nasaud, Sibiu y Mures. Se identificaron nuevas variantes del virus D8, diferentes de las variantes detectadas en Rumanía antes de la pandemia de COVID-19. Aquí proporcionamos datos epidemiológicos y moleculares sobre el aumento actual de casos de sarampión en el contexto del proceso de eliminación del sarampión en la Región Europea de la Organización Mundial de la Salud.
Effectiveness of the quadrivalent live attenuated influenza vaccine against influenza-related hospitalisations and morbidity among children aged 2 to 6 years in Denmark: a nationwide cohort study emulating a target trial.. Lancet Child Adolesc Health. 2023 Dec;7(12):852-862.
INTRODUCCIÓN
Existe escasa evidencia sobre la efectividad en la práctica clínica de las vacunas antigripales tetravalentes vivas atenuadas (LAIV-4) en niños pequeños. El objetivo de este estudio fue evaluar la eficacia de la LAIV-4 en el mundo real frente a la morbilidad y los contactos hospitalarios relacionados con la gripe.
MÉTODOS
Utilizando registros sanitarios nacionales daneses, se diseñó un estudio de cohortes que, a modo de ensayo objetivo, comparando la LAIV-4 con la no vacunación en niños de 2 a 6 años. Los niños elegibles vacunados entre el 1 de octubre de 2021 y el 15 de enero de 2022 fueron emparejados con controles no vacunados en una proporción de 1:1 según las características demográficas y los grupos de riesgo de gripe, y fueron seguidos hasta el 31 de mayo de 2022. Los resultados primarios del estudio fueron cualquier contacto hospitalario por gripe e ingresos hospitalarios relacionados con la gripe de más de 12 h de duración, mientras que los ingresos hospitalarios por infecciones de las vías respiratorias, o por sibilancias o asma, y las prescripciones de antibióticos se evaluaron como resultados secundarios. Se estimaron las tasas de incidencia (TI) y los intervalos de confianza IC al 95% (IC95%) mediante regresión de Poisson para cada resultado. La efectividad de la vacuna se calculó como 1 - TI.
RESULTADOS
De 308 520 niños daneses de 2 a 6 años, 95 434 niños vacunados se emparejaron con 95 434 niños no vacunados que actuaron como controles. La recepción de LAIV-4 en comparación con la no vacunación se asoció con una TI reducida de 0,36 (IC95%: 0,27 a 0,46) y una eficacia estimada de la vacuna del 64,3% (53,6 a 72,6) frente a los contactos hospitalarios relacionados con la gripe (76 frente a 210 eventos). La TI correspondiente y la eficacia de la vacuna frente a ingresos hospitalarios relacionados con la gripe fueron de 0,63 (0,38 a 1,05) y 36,9% (-5,2 a 62,1; 24 frente a 38 eventos), respectivamente. La LAIV-4 no se asoció con reducciones en las tasas de ingresos por infecciones de las vías respiratorias (TIR 1,14, IC del 95%: 0,94 a 1,38), sibilancias o asma (1,04, 0,83 a 1,31), o prescripciones de antibióticos para infecciones de las vías respiratorias (0,97, 0,93 a 1,00). La eficacia de la vacuna evaluada en todos los grupos de riesgo de gripe mostró una eficacia similar en niños con y sin factores de riesgo coexistentes de gripe grave.
INTERPRETACIÓN
LAIV-4 ofreció una protección moderada en niños más pequeños contra los contactos hospitalarios relacionados con la gripe durante una temporada dominada por la gripe A(H3N2); sin embargo, la vacunación no se asoció con reducciones en los resultados secundarios. Por lo tanto, este estudio en la práctica real respalda una eficacia moderada de la vacuna LAIV-4 contra la gripe cuando se implementan calendarios de vacunación amplios en niños más pequeños.
Immunogenicity and safety of a pentavalent meningococcal ABCWY vaccine in adolescents and young adults: an observer-blind, active-controlled, randomised trial. Lancet Infect Dis. 2023 Dec;23(12):1370-1382.
INTRODUCCIÓN
Los serogrupos A, B, C, W e Y causan casi todas las enfermedades meningocócicas, y una protección completa requeriría la vacunación contra los cinco serogrupos. El objetivo del estudio fue evaluar la inmunogenicidad y seguridad de una vacuna pentavalente MenABCWY compuesta por dos vacunas autorizadas: una vacuna meningocócica del serogrupo B con proteína de unión al factor H (MenB- FHbp) y una vacuna tetravalente conjugada con toxoide tetánico del serogrupo meningocócico ACWY (MenACWY-TT), en comparación con dos dosis de MenB-FHbp y una dosis única de vacuna tetravalente conjugada con CRM197 del serogrupo meningocócico ACWY (MenACWY-CRM) como control activo. Previamente se comunicaron los datos primarios de seguridad e inmunogenicidad relativos a la pauta de dos dosis de MenB-FHbp. A continuación se presentan los resultados secundarios y los análisis ad hoc relativos a la inmunogenicidad y la seguridad de MenABCWY.
MÉTODOS
Se realizó un ensayo ciego a los observadores, con control activo, en 68 centros de EE.UU., República Checa, Finlandia y Polonia. Se asignó aleatoriamente (1:2) a individuos sanos (de 10 a 25 años) que habían recibido o no habían recibido previamente una vacuna MenACWY mediante un sistema de respuesta interactivo de voz o basado en la web, estratificado según la vacunación previa con MenACWY, para recibir 0,5 ml de MenABCWY (meses 0 y 6) y placebo (mes 0) o MenB-FHbp (meses 0 y 6) y MenACWY-CRM (mes 0) mediante inyección intramuscular en el deltoides superior. Todas las personas estaban enmascaradas en cuanto a la asignación a los grupos, excepto el personal implicado en la dispensación, preparación y administración de la vacuna, y el cumplimiento del protocolo. Los criterios de valoración para los serogrupos A, C, W e Y incluyeron la proporción de participantes que alcanzaron un aumento de al menos cuatro veces en los títulos séricos de anticuerpos bactericidas mediante complemento humano (hSBA) entre el inicio y 1 mes después de cada vacunación. Para el serogrupo B, los criterios de valoración secundarios incluyeron la proporción de participantes que lograron un aumento de al menos cuatro veces en los títulos de hSBA desde el inicio para cada una de las cuatro cepas de prueba primarias y la proporción de participantes que lograron títulos de al menos el límite inferior de cuantificación frente a las cuatro cepas de prueba combinadas un mes después de la segunda dosis. Los criterios de valoración para los serogrupos A, C, W e Y se evaluaron en la población modificada por intención de tratar (mITT), que incluyó a todos los participantes asignados aleatoriamente que recibieron al menos una dosis de vacuna y tuvieron al menos un resultado válido y determinado de MenB o de la prueba de los serogrupos A, C, W o Y antes de la vacunación hasta 1 mes después de la segunda dosis, evaluados en participantes con experiencia con ACWY y sin experiencia con ACWY por separado. Los criterios de valoración secundarios para el serogrupo B se analizaron en la población inmunogénica evaluable, que incluyó a todos los participantes de la población mITT que fueron asignados aleatoriamente al grupo de interés, recibieron todos los productos en investigación según lo asignado aleatoriamente, se les extrajo sangre para las pruebas de ensayo dentro de los plazos requeridos, obtuvieron al menos un resultado válido y determinado de la prueba de MenB después de la segunda vacunación y no tuvieron desviaciones importantes del protocolo; los resultados se evaluaron tanto en la población con experiencia en ACWY como en la población sin experiencia en ACWY combinadas. La no inferioridad de MenABCWY frente a MenACWY-CRM y MenB-FHbp se determinó utilizando un margen de no inferioridad del -10% para estos criterios de valoración. La reactogenicidad y los acontecimientos adversos se evaluaron entre todos los participantes que recibieron al menos una dosis de vacuna y que disponían de datos de seguridad.
RESULTADOS
Entre el 24 de abril y el 10 de noviembre de 2017, 1610 participantes (809 MenACWY-no vacunados; 801 MenACWY-vacunados) fueron asignados aleatoriamente: 544 para recibir MenABCWY y placebo (n=272 MenACWY-no vacunados; n=272 MenACWY- vacunados) y 1066 para recibir MenB-FHbp y MenACWY-CRM (n=537 MenACWY-no vacunados; n=529 MenACWY-vacunados). Entre los receptores de MenACWY-no vacunados o MenACWY-vacunados MenABCWY, del 75,5% (IC 95%: 69,8-80,6; 194 de 257; serogrupo C) al 96,9% (94,1-98,7; 254 de 262; serogrupo A) y del 93,0% (88,4-96,2; 174 de 187; serogrupo Y) al 97,4% (94,4-99,0; 224 de 230; serogrupo W) consiguieron aumentos de al menos cuatro veces en los títulos de hSBA frente a los serogrupos ACWY tras la dosis 1 o 2, respectivamente, en los análisis ad hoc. Además, entre el 75,8% (71,5-79,8; 320 de 422) y el 94,7% (92,1-96,7; 396 de 418) de MenABCWY y entre el 67,4% (64,1-70,6; 563 de 835) y el 95,0% (93,3-96,4; el 79,9% (334 de 418; 75,7-83,6) y el 74,3% (71,2-77,3; 605 de 814), respectivamente, lograron respuestas compuestas. MenABCWY fue no inferior a MenACWY-CRM (dosis única) y a MenB-FHbp en los análisis ad hoc basados en la proporción de participantes con un aumento de al menos cuatro veces en los títulos de hSBA desde el inicio y (sólo para MenB-FHbp) respuestas compuestas. Los acontecimientos de reactogenicidad tras la vacunación tuvieron una frecuencia similar en todos los grupos, fueron en su mayoría leves o moderados y no se vieron afectados por la experiencia con MenACWY. Ningún efecto adverso que provocara la retirada de la vacuna estaba relacionado con el producto en investigación. Se notificaron efectos adversos graves en cuatro (1,5%; 0,4-3,7) individuos MenACWY-no vacunados en el grupo MenABCWY frente a seis (2,2%; 0,8-4,8) entre los individuos MenACWY- vacunados en el grupo MenABCWY y 14 (1,3%; 0,7-2,2) en el grupo de control activo (individuos MenACWY-vacunados y MenACWY-no vacunados combinados); ninguno de ellos se consideró relacionado con el medicamento en investigación.
INTERPRETACIÓN
Las respuestas inmunitarias de MenABCWY fueron sólidas y no inferiores a las de MenACWY-CRM y MenB-FHbp administradas por separado, y MenABCWY fue bien tolerada. El perfil beneficio-riesgo favorable respalda la evaluación adicional de MenABCWY como esquema de calendario simplificado en comparación con los actuales programas de vacunación antimeningocócica para adolescentes.
Resultados de la vigilancia de las enfermedades transmisibles notificadas a la Red Nacional de Vigilancia Epidemiológica (RENAVE) en 2022 (pdf). Boletín Epidemio-lógico Semanal. 2023;31(4):221-225. doi: 10.4321/s2173-92772023000400001 .
Introducción.
La Red Nacional de Vigilancia Epidemiológica (RENAVE) tiene entre sus funciones la recogida sistemática de la información epidemiológica, su análisis e interpretación y la difusión de los resultados.
Se presentan los resultados de la vigilancia de las enfermedades transmisibles para el año 2022 realizada por los servicios de vigilancia de las comunidades y ciudades autonómicas (CCAA).
Las tablas de la 1 a la 7 recogen para cada enfermedad, excepto las enfermedades por transmisión vectorial no endémicas, el número de casos autóctonos totales y por sexo y la tasa de incidencia (TI) total y por sexo. En la última columna se incluyen los casos importados. En la tabla 8 se presentan el número de casos notificados totales y su tasa de notificación (TN) total para cada una de las enfermedades de transmisión vectorial no endémicas sujetas a vigilancia. Además, se diferencia el total de los casos notificados por sexo en función de si han sido importados o no. Para el cálculo de las TI se utilizaron la población de las cifras de población residente en España publicadas por Instituto Nacional de Estadística (INE) a partir de las estimaciones intercensales a 1 de julio del año 2022. Se excluyó del denominador en el cálculo de la tasa la población de las CCAA que no declararon casos de aquellas enfermedades que no vigilan (N.D.). Para el cálculo de la tasa de sífilis congénita y toxoplasmosis congénita se utilizó como denominador la cifra de recién nacidos vivos en todo el territorio correspondiente a 2022.
El objetivo de este trabajo es presentar un resumen de los resultados de la vigilancia de las enfermedades transmisibles notificadas en el año 2022.
Resultados.
Las Tablas de la 1 a la 7 muestran el número total casos notificados a la RENAVE, su tasa de incidencia, los casos por sexo y el total de casos importados en los siguientes grupos:
Enfermedades transmitidas por alimentos y agua
Enfermedades prevenibles por vacunación
Enfermedades de transmisión respiratoria
Enfermedades transmitidas por vectores
Zoonosis
Infecciones de transmisión sexual y parenteral
Enfermedad Neumocócica Invasiva en España en 2022 (pdf). Boletín Epidemiológico Semanal. 2023;31(4):260-273. doi: 10.4321/s2173-92772023000400006.
Introducción: El objetivo del estudio fue describir la epidemiología de la enfermedad neumocócica invasiva (ENI) en España durante 2022 y su comparación con años anteriores.
Método: Análisis epidemiológico descriptivo de los casos de ENI notificados a la Red Nacional de Vigilancia Epidemiológica (RENAVE). Las variables analizadas fueron: sexo, edad, fecha de inicio de síntomas, lugar de residencia, defunción y serotipo del Streptococcus pneumoniae.
Resultados: Se notificaron 3.135 casos de ENI, con una tasa de incidencia por 100.000 habitantes (TI) de 6,58. La incidencia fue más elevada en los menores de 1 año (TI de 24,89) y en el grupo de 1 a 4 años (TI de 18,42). Los serotipos 8 y 3 causaron el 42,7% de las ENI en las que se notificó el serotipo. En los grupos de menores de 1 año y de 1 a 4 años un 29,8% y un 34,4% de las ENI, fueron causadas, respectivamente, por serotipos incluidos en PCV13 (un 47,1% y 78,8 %, respectivamente, fueron causados por el serotipo 3). En el grupo de edad de 65 y más años, el 70,2% de las ENI fueron causadas por serotipos incluidos en PPV23. El 36,8% y el 64,8% de las ENI fueron causadas por los serotipos incluidos en PCV15 y PCV20, respectivamente.
Conclusiones: La TI respecto al año 2021 se incrementó en todos los grupos de edad, pero fue inferior a las TI prepandémicas, excepto en los grupos de edad 1 a 4 y de 5 a 14 años, en los que la TI fue superior. Los serotipos 8 y 3 fueron causantes del 42,7% de las ENI con serotipo conocido.
Situación epidemiológica de la hepatitis A en España. Años 2021 y 2022 (pdf). Boletín Epidemiológico Semanal. 2023;31(4):243-252. doi: 10.4321/s2173-92772023000400004.
Introducción: El virus de la hepatitis A, que produce una infección aguda del hígado, tiene como vías de transmisión la ingestión de agua o alimentos o el contacto directo persona-persona (especialmente entre contactos estrechos, como convivientes u otros contextos específicos como guarderías u hombres que tienen sexo con hombres - HSH). El objetivo de este estudio fue describir la evolución temporal y las características epidemiológicas de la hepatitis A en los años 2021 y 2022 en España, comparándolos con los datos de años previos (periodo 2015-2020).
Método: Se analizaron los casos de hepatitis A notificados a la Red Nacional de Vigilancia Epidemiológica (RENAVE) durante el periodo 2015-2022, calculándose las incidencias acumuladas (IA) anuales, global y por sexo y grupos de edad. También se describieron las principales características de los brotes de los años 2021-2022.
Resultados: La IA en los años 2021 y 2022 fue de 0,41 y 0,53 respectivamente, inferiores a las notificadas en años previos. No se observaron grandes diferencias en la distribución entre hombres y mujeres. En el 2021, el grupo de población que presentó mayores IA fueron los adultos > 44 años, mientras que en el año 2022 fue la población de 0-14 años. En los años 2021 y 2022 la IA en población menor de 44 años fue inferior comparando con el 2015, mientras que para la población mayor de esa edad no se observaron grandes diferencias.
Conclusiones: Las IA de hepatitis A durante los años 2021-2022 fueron las mínimas registradas durante el periodo de estudio, con un descenso importante con respecto a años previos especialmente en población infantil y en individuos de 15 a 44 años, posiblemente debido a cambios en la epidemiología de la enfermedad por la pandemia de COVID-19 y la situación excepcional del brote de los años 2016-2017.
Nonoperative Management of Appendicitis in Children: An Update. Pediatr Infect Dis J. 2024 Jan 1;43(1):e11-e13.
La apendicitis es la urgencia quirúrgica pediátrica más frecuente y tradicionalmente se ha tratado con apendicectomía. El tratamiento no quirúrgico de la apendicitis no complicada, o simple, ha demostrado ser seguro y eficaz en varios ensayos controlados aleatorizados en adultos. Este artículo resume la literatura reciente, destacando las controversias y las áreas activas de investigación.
CONCLUSIÓN
Cada vez hay más pruebas de que el tratamiento no quirúrgico es una opción de tratamiento viable para algunos niños con apendicitis simple y es de esperar que las investigaciones en curso cuantifiquen aún más los riesgos y beneficios asociados a esta estrategia de tratamiento en comparación con la cirugía
Casos clínicos
Infecciones pediátricas por Shigella sonnei multirresistente en un hospital del sur de España. An Pediatr (Barc). 2024;100:61-2.
Shigella es un bacilo gramnegativo, no capsulado, inmóvil, perteneciente a la familia Enterobacteriaceae. Es causante de la disentería bacilar, de transmisión feco-oral. La baja dosis infectiva facilita su diseminación1. El género está compuesto por cuatro especies: Shigella dysenteriae, Shigella flexneri, Shigella boydii y Shigella sonnei. Esta última representa hasta el 80% de las infecciones en Europa y en América del Norte, y se considera un patógeno emergente1. La mayoría de las infecciones pediátricas son asintomáticas o presentan síntomas leves. Sin embargo, pueden llegar a presentar bacteriemia, encefalopatía, perforación intestinal y peritonitis1. Se recomienda el uso de antibióticos en el control de brotes, en pacientes que acuden a guardería o institucionalizados y para disminuir la duración de la diarrea en los casos complicados de disentería2. En países con economías desarrolladas estas infecciones se asocian con la transmisión sexual entre hombres que tienen sexo con hombres (HSH)1. En 2022, el Centro Europeo de Prevención y Control de Enfermedades (ECDC) alertó del incremento en varios países europeos de infecciones por S. sonnei extremadamente resistente, predominantemente en HSH3. En España, estudios previos habían comunicado la presencia emergente de infecciones por S. sonnei multirresistente (MDR), asociadas a transmisión entre HSH4.
Presentamos dos casos de infecciones por S. sonnei MDR en niños que son, a nuestro conocimiento, los primeros casos pediátricos con patrón de susceptibilidad antimicrobiana multirresistente reportados en España.
Coxsackievirus A6 pneumonia in a child. Lancet Infect Dis. 2023 Dec;23(12):e567.
Una niña de 11 años previamente sana presenta 3 días de tos y fiebre, que habían empeorado a pesar de inicio de antibiótico oral y mucolíticos. En el momento de la presentación, la niña se encontraba con buen estado general y hemodinámicamente estable. En la auscultación torácica se observaron crepitantes base izquierda. La radiografía de tórax evidenció una consolidación segmentaria en el lóbulo inferior izquierdo. Se inició tratamiento con ceftriaxona intravenosa (80 mg/kg al día) y azitromicina oral (10 mg/kg al día) con un diagnóstico de neumonía bacteriana adquirida en la comunidad sin respuesta a tratamiento inicial. En el tercer día tras inicio de dicho tratamiento, apareció una erupción macular irregular en las nalgas y zona anogenital. La erupción evolucionó a un exantema maculopapular confluente con vesículas y denudación de la epidermis en placas extensas, más pronunciado en la zona anogenital (figura), por lo que se llevó a cabo una investigación etiológica. Se realizó un análisis de secuenciación metagenómica de nueva generación del líquido de lavado broncoalveolar que identificó el coxsackievirus A6, con un genoma genoma de unas 7-4 kilobases y una carga viral de más de 10 × 10⁶ copias por ml. Se añadió inmunoglobulina intravenosa (1 g/kg al día) y se realizaron cuidados tópicos de las heridas. Después de 2 días de tratamiento, la fiebre se resolvió, y la progresión de las erupciones epidérmicas se detuvo. En 10 días, los síntomas respiratorios remitieron y se produjo la epitelización de las lesiones.
DISCUSIÓN
La neumonía vírica es frecuente en lactantes y niños en edad preescolar, y menos en niños mayores. Los coxsackievirus del grupo A, miembros de la familia Picornaviridae y del género Enterovirus, suelen causar herpangina y la enfermedad de manos, pies y boca. Pocos casos de neumonía por coxsackie A6 son confirmados microbiológicamente. El tratamiento con inmunoglobulina intravenosa en este caso se basó en la experiencia previa de los médicos encargados, además de los cuidados sintomáticos y de apoyo. Dado que ningún tratamiento ni vacuna protege contra el virus Coxsackie, deben aplicarse medidas preventivas como la higiene de las manos y del entorno para el control de la infección.
COMENTARIO DEL CASO: Me parece un caso, por un lado interesante porque demuestra una etiología vírica de un proceso respiratorio asociado a un patógeno tan frecuente hoy en día como es el coxsackie (mano-boca-pie), por el otro un poco controvertido el hecho de que la etiología pueda estar claramente demostrada (contaminación de secreciones?) y que no se justifique la realización de una prueba tan invasiva a este niño para obtener la muestra diagnóstica.
Arcanobacterium haemolyticum—Infection in an Immunocompetent Child. The Pediatric Infectious Disease Journal 43(1):p e28-e29, January 2024.
Arcanobacterium haemolyticum es un patógeno generalmente asociado a faringitis exudativa en adolescentes y, con menor frecuencia, a infecciones de tejidos blandos, predominantemente en pacientes con comorbilidad subyacente. Hasta donde se conoce, se describe el primer caso australiano de A. haemolyticum que causa una infección de tejidos blandos en un niño inmunocompetente.
What Lies Behind an Hypopyon?. The Pediatric Infectious Disease Journal 43(1):p e24-e25, January 2024.
Una niña de 14 años con síndrome de Marfan y prolapso de la válvula mitral medicada con losartán, acudió al servicio de urgencias de pediatría con una historia de 5 días de vómitos, fiebre y cambios en la visión. En la exploración física inicial la niña estaba somnolienta, hipotensa y presentaba un exantema petequial purpúrico palmo-plantar. En los análisis de sangre destacaban trombocitopenia (51.000 × 10 E3/μL), proteína C reactiva elevada (452,7 mg/L), d-dímeros elevados (20.797 ng/mL) e insuficiencia renal aguda (urea 136 mg/dL, creatinina 1,29 mg/dL y FG 50 mL/min/1,73 m2). Fue ingresada inmediatamente en la unidad de cuidados intensivos pediátricos, donde fue estabilizada y tratada con antibióticos de amplio espectro. La ecocardiografía transtorácica (ETT) inicial no fue concluyente…
Atypical Cat Scratch Disease With Splenic Lesion Mimicking Kawasaki Disease in a Healthy 5-Year-old Girl. The Pediatric Infectious Disease Journal 43(1):p e16-e19, January 2024.
Una niña de 5 años previamente sana ingresó fiebre prolongada y síntomas parecidos a los de la enfermedad de Kawasaki. No se evidenciaron aneurismas coronarios, y su estado no mejoró tras el tratamiento inicial para la enfermedad de Kawasaki y la infección bacteriana. Los antecedentes de contacto con gatos y las múltiples lesiones granulomatosas en el bazo en la ecografía abdominal llevaron al diagnóstico clínico de bartonelosis atípica, confirmada tras obtener IgG e IgM positivas para Bartonella henselae…
A Rare Pediatric Case of Neurobrucellosis With Cerebral Salt Wasting. The Pediatric Infectious Disease Journal 43(1):p e20-e21, January 2024.
Una niña de 14 años previamente sana fue remitida a nuestro hospital con hiponatremia (Na 125 mmol/L) refractaria a pesar de una infusión de solución salina hipertónica al 3%. Presentaba cefalea, pérdida de apetito y debilidad progresiva desde hacía 2 meses, así como visión doble y dolor ocular desde hacía 5 días. Había perdido 5 kg en los últimos 2 meses. No describió mialgias, fiebre ni sudoración nocturna. Su familia se dedicaba a la cría de animales. En la exploración, presentaba restricción de los movimientos oculares con mirada hacia fuera en el ojo derecho y papiledema en el examen del fondo de ojo. El resto de la exploración física fue esencialmente anodina. Las constantes vitales de la paciente estaban dentro de la normalidad, con una frecuencia cardiaca de 110/min (en ritmo sinusal), una presión arterial de 100/60 mm Hg y una temperatura corporal de 36,3 °C. Los resultados de las pruebas de laboratorio El título de aglutinación en tubo de Brucella fue positivo con un título de 1/5120 y se aisló Brucella spp. en su hemocultivo. La resonancia magnética (RM) craneal, la arteriografía y la venografía fueron normales. En la exploración ocular detallada, el grosor de la capa de fibras nerviosas de la retina de los ojos derecho e izquierdo era de 388 m y 298 m, respectivamente (Fig. 1). Nuestro diagnóstico preliminar fue neurobrucelosis con pérdida cerebral de sal (PCS) secundaria, con sodio sérico bajo, sodio urinario alto, osmolalidad sérica baja y poliuria. No pudimos realizar una punción lumbar debido al papiledema. La paciente fue tratada con doxiciclina (4 mg/kg/día, p.o.), rifampicina (20 mg/kg/día, p.o.), ceftriaxona (100 mg/kg/día, i.v.), gentamicina (5 mg/kg/día, i.v.) e infusión de suero salino isotónico. Aunque administramos infusión de solución salina hipertónica para corregir la hiponatremia, ésta no se corrigió sin el tratamiento de la brucelosis. Con el tratamiento de brucelosis el Na sérico y el nivel de osmolalidad sérica aumentaron a 136 mmol/L y 285 mOsm/L, respectivamente seguimiento en el 5º día de tratamiento. En el 10º día, la restricción de la mirada hacia fuera disminuyó y la diplopía mejoró en el 11º día de tratamiento.
Atypical Presentation of Two Concurrent Atypical Clinical Variants of Hepatitis A Infection in an Adolescent. The Pediatric Infectious Disease Journal 43(1):p e23-e24, January 2024.
Un niño de 12 años presentó ictericia durante 45 días con orina de color intenso, heces pálidas y prurito durante 3 semanas, precedido de 3 días de fiebre y vómitos. La exploración reveló ictericia y hepatomegalia. Las pruebas mostraron una elevación de la bilirrubina total y directa con elevación de transaminasas leve, lo que sugería ictericia colestática. La ecografía abdominal mostró hepatomegalia con conductos biliares intra y extrahepáticos normales. Los títulos elevados de anticuerpos séricos IgM antihepatitis A confirmaron el diagnóstico de hepatitis A. Al tercer día de hospitalización, presentó dolor abdominal agudo que se irradiaba a la espalda.
La evaluación reveló una elevación de la lipasa sérica (685 U/L) y la amilasa (564 U/L). Se confirmó pancreatitis aguda mediante tomografía computarizada abdominal.
12-Year-old Boy With Fever, Headache and Vomiting. The Pediatric Infectious Disease Journal 43(1):p 88-90, January 2024.
Un niño de 12 años, previamente sano, acudió a nuestro hospital con cefalea y vómitos durante un mes y fiebre, somnolencia y cambios de comportamiento durante una semana. Vivía en una zona rural de Kirguistán, donde su familia se dedicaba a la ganadería. La resonancia magnética craneal reveló una masa herniaria calcificada de aspecto invasivo y bordes mal definidos. Con el diagnóstico preliminar de un tumor cerebral, el paciente fue sometido a cirugía diagnóstica y terapéutica con extirpación de una masa necrótica de 5 cm. El examen histopatológico de la biopsia cerebral reveló la presencia de microorganismos compatibles con trofozoitos amebianos…
Acute Appendicitis Complicated With Bacteremia of Streptococcus constellatus: A Pediatric Case. The Pediatric Infectious Disease Journal 43(1):p e22, January 2024.
Streptococcus constellatus es un coco Gram positivo que reside en el tracto intestinal. En un estudio previo se informó de que aproximadamente el 80% de 37 niños con infecciones por S. constellatus presentaban apendicitis aguda con perforación. Además, la mitad de los pacientes con apendicitis aguda y perforación desarrollaron abscesos intraabdominales. Se describe un caso pediátrico de apendicitis aguda complicada con bacteriemia por S. constellatus.
Lesiones anulares ampollosas en lactante. An Pediatr (Barc). 2024;100:77-8
Paciente de 20 meses, sin antecedentes patológicos, que consulta en Urgencias por lesiones cutáneas de 15 días de evolución. En la exploración (figs. 1-2) se objetivan vesículas y ampollas tensas agrupadas alrededor de máculas o costras, dando un aspecto de roseta. Está afebril, sin afectación mucosa. Niegan ingesta de fármacos o vacunación reciente.
Idiopathic Facial Aseptic Granuloma in a Healthy 3-Year-Old Girl. J Pediatr. 2024 Jan;264:113684. doi: 10.1016/j.jpeds.2023.113684.
Una niña sana de 3 años presentó un nódulo del color de la piel cerca del ojo izquierdo que creció durante 3 meses, se volvió de color rosado a violáceo y sangró dos veces. Un cirujano plástico sospechó un quiste de inclusión epidérmica versus chalazión y lo trató empíricamente con un ciclo de cefalexina de 10 días sin efecto significativo. La inflamación desapareció lentamente, revelando un foco violáceo más oscuro en la cara superior de la placa ( Figura A y B). El examen de ultrasonido Doppler para evaluar una anomalía vascular reveló una lesión hipoecoica avascular de 1 cm sin evidencia de ganglios linfáticos agrandados o anormales. El seguimiento fotográfico durante el año siguiente demostró una placa que se encogía y se desvanecía y que mejoraba lentamente ( Figura , C).
Chronic Crusted Plaque after Skin Injury. J Pediatr. 2024 Jan;264:113771. doi: 10.1016/j.jpeds.2023.113771.
Un niño de 11 años acudió al servicio de urgencias con una lesión en la parte proximal de la pierna derecha. Dos meses antes, se había caído sobre una rama, lo que le provocó una laceración que requirió reparación con suturas. Esta herida estaba mejorando inicialmente; sin embargo, 6 semanas después, apareció enrojecimiento circundante y costras suprayacentes. El niño acudió a una clínica sin cita previa y se le inició un tratamiento con ungüento de mupirocina tópico y cefalexina oral por presunta celulitis. El eritema circundante empeoró a pesar del tratamiento con antibióticos, por lo que acudió a urgencias. Una radiografía mostró un cordón de grasa inflamatoria subcutánea que recubría la tibia proximal, compatible con su historia de celulitis. Con sospecha clínica de infección por Staphylococcus aureus resistente a meticilina, se inició tratamiento con doxiciclina y se remitió a dermatología pediátrica. Se recogió un cultivo bacteriano y no demostró crecimiento de ningún organismo.
Dos semanas después continuó con doxiciclina y mupirocina y fue atendido en la consulta de dermatología pediátrica. Refirió prurito y dolor continuos. En el examen, tenía una gran placa violácea y escamosa en la parte anterior de la espinilla derecha que rodeaba un área de cicatriz con pápulas erosionadas en la periferia ( Figura 1 ). Se completó una biopsia por punción para microscopía de hematoxilina y eosina y cultivo de tejidos. ( Figura 2 ; disponible en línea en www.jpeds.com ).
Papular–Purpuric “Gloves and Socks” Syndrome in Parvovirus B19 Infection. N Engl J Med 2024; 390:165.
Un hombre de 26 años acudió a la clínica de dermatología con antecedentes de una semana de evolución de una erupción asintomática en manos y pies. También refirió haber tenido fiebre, que había desaparecido 6 días antes de la presentación, pero sin dolores articulares ni lesiones orales. El examen físico se destacó por máculas dispersas y parcialmente blanqueables alrededor de las muñecas y los tobillos que se fusionaban en parches eritematosos en las superficies ventral (Paneles A y B) y dorsal (Paneles C y D) de las manos y los pies. No se observaron cambios en la piel en las mejillas ni en otras partes. Una prueba de anticuerpos IgM B19 en suero y un ensayo de reacción en cadena de la polimerasa fueron positivos para parvovirus. Se realizó el diagnóstico de síndrome papular-purpúrico en “guantes y calcetines” en el contexto de infección por parvovirus B19. La erupción clásica asociada con la infección por parvovirus B19 es un patrón de “mejilla abofeteada” en la cara, pero se pueden observar otras distribuciones de la erupción. La erupción acra que se observa en el síndrome papular-purpúrico de “guantes y calcetines” se manifiesta con mayor frecuencia en adolescentes y adultos. A pesar del nombre del síndrome, las lesiones cutáneas pueden ser petequiales o maculares. Se tranquilizó al paciente sobre la naturaleza autolimitada de la infección viral. Una semana después, la erupción había desaparecido.
Para ampliar
Vaccine-preventable Pediatric Acute Bacterial Meningitis in France: A Time Series Analysis of a 19-Year Prospective National Surveillance Network.. The Pediatric Infectious Disease Journal 43(1):p 74-83, January 2024.
INTRODUCCIÓN
En Francia, se ha implantado la vacunación contra el serotipo Hi b (Hib), el neumococo con vacunas antineumocócicas conjugadas (VNC) y Neisseria meningitidis serogrupo C (MenC). Estas intervenciones, con diferente cobertura y aceptación, han modificado la epidemiología de la meningitis bacteriana aguda (MBA) prevenible mediante vacunación.
MÉTODOS
Se analizaron los datos de una red francesa de vigilancia prospectiva de la MBA en niños ≤15 años inscritos por 259 sectores de pediatría (cobertura nacional estimada: 61%). De 2001 a 2020, se estimó el efecto de la aplicación de la vacuna mediante regresión lineal segmentada.
RESULTADOS
Se analizaron 7.186 casos, principalmente por meningococo (35,0%), neumococo (29,8%) y Hi (3,7%). La incidencia de la MBA por MenC disminuyó (-0,12%/mes, IC del 95%: -0,17 a -0,07; p < 0,001) sin cambios en la MBA por meningococo en general al comparar las tendencias antes y después de la vacunación contra MenC. A pesar de la disminución de la incidencia de MBA por MenB sin programa de vacunación (-0,43%/mes, IC 95%: -0,53 a -0,34, P < 0,001), el 68,3% de las MBA meningocócicas afectaron a MenB. No se observó ningún cambio en la incidencia de MAP neumocócica tras la recomendación de la PCV7. Por el contrario, esta incidencia disminuyó significativamente tras el cambio a PCV13 (-0,9%/mes, IC 95%: -1,6 a -0,2%, P = 0,01). Después de mayo de 2014, se produjo un repunte (0,5%/mes, IC 95%: 0,3-0,8%, P < 0,001), con un 89,5% de serotipos vacunales no PCV13. La incidencia de Hib ABM aumentó después de junio de 2017.
CONCLUSIONES
La introducción de las vacunas PCV7 y MenC en Francia, con una lenta implementación de la vacuna y una baja cobertura, tuvo un impacto nulo o escaso en comparación con el cambio de la PCV7 a la PCV13, que se produjo cuando la cobertura era óptima. Nuestros datos sugieren que la MenB y las PCV de nueva generación podrían prevenir una gran parte de la incidencia de MBA en Francia.
Estudio epidemiológico del dengue en España, año 2022 (pdf). Boletín Epidemiológico Semanal. 2023;31(4):226-234. doi: 10.4321/s2173-92772023000400002.
Introducción: El dengue es una enfermedad humana principalmente importada en España, transmitida por la picadura de mosquitos Aedes. Debido a la presencia de Aedes albopictus, existe riesgo de transmisión autóctona en nuestro territorio. El objetivo del estudio fue conocer la situación epidemiológica del dengue en España en 2022.
Método: Análisis descriptivo de los casos de dengue notificados a la Red Nacional de Vigilancia Epidemiológica en 2022. Se analizaron variables sociodemográficas (edad, sexo, lugar de nacimiento y de residencia, Comunidad Autónoma –CA– de notificación), clínicas (gravedad, hospitalización, defunción, fecha de síntomas) y de exposición (país, motivo de estancia). Se describió la distribución temporal desde 2016 y se calcularon las tasas de notificación (TN) según CA.
Resultados: Hubo 503 casos notificados, 358 confirmados y ninguno autóctono en residentes en España. Entre 2016 y 2022 los máximos fueron en 2022 y 2019 y mínimos en 2020 y 2021. Las TN más elevadas correspondieron a Cataluña (2,31), Navarra (2,12), País Vasco (1,88) y Madrid (1,51). La mayoría de casos ocurrieron en verano, con máximo en agosto (33,3%). La región más frecuente de contagio fue América latina (82%), especialmente Cuba (66,4%), en viajeros por turismo. El 73% de los casos virémicos estuvieron en CCAA con Ae. albopictus durante su período de actividad. Hospitalizaron el 30% y no se notificaron defunciones.
Conclusiones: el número de notificaciones en 2022 ha alcanzado el máximo del período, con predominio en verano y zonas con presencia de vector, lo que condiciona la probabilidad de casos autóctonos. La mayoría de casos procedían de Cuba, han sido leves y han presentado buena evolución.
Situación de la tularemia en España en el año 2022. Una visión en el contexto del último quinquenio (2018-2022) (pdf). Boletín Epidemiológico Semanal. 2023;31(4):235-242. doi: 10.4321/s2173-92772023000400003
Introducción: La tularemia es una zoonosis causada por Francisella tularensis; agente altamente virulento, tanto para personas como para muchas especies animales, superando a cualquier otro microorganismo zoonótico conocido. El objetivo fue describir la epidemiología de esta enfermedad en España durante 2022 en el contexto del último quinquenio (2018-2022).
Método: Análisis descriptivo de los casos autóctonos con diagnóstico tularemia en España entre los años 2018-2022, a partir de la notificación a la Red Nacional de Vigilancia Epidemiológica (RENAVE). Las variables analizadas fueron: sexo, edad (decenios), comunidad autónoma (CA) de residencia, CA de exposición y clasificación del caso (probable o confirmado).
Resultados: Durante el período 2018-2022 se notificaron 227 casos de tularemia, (tasa de incidencia por 100.000 hab., TI = 0,09). Destaca el aumento de la TI en 2019 (TI = 0,40) por un brote declarado en Castilla y León. El número de casos y la TI siempre fue mayor en hombres a lo largo de todo el periodo. El grupo de edad con la mayor TI fue el de 50-59 años (TI = 0,18).
Conclusiones: En el periodo estudiado y, específicamente en el año 2022, la mayoría de los casos se detectaron en hombres de 40 a 60 años. El gran aumento de casos del año 2019 se debió al brote de Castilla y León, donde se concentraron más del 90% de los casos declarados. Es esencial mantener los esfuerzos de control de la enfermedad y medidas preventivas para evitar futuros brotes.
El impacto de la pandemia en las coberturas vacunales en España: un desafío para la pediatría y la salud pública. An Pediatr (Barc). 2024;100:1-2
La pandemia de COVID-19 ha tenido un impacto significativo en todos los aspectos de nuestras vidas y ha puesto a prueba a los sistemas de salud en todo el mundo1. Una de las consecuencias con mayor trascendencia ha sido la reducción de las coberturas vacunales en la infancia y adolescencia1,2. La llegada de esta pandemia provocó una interrupción en los servicios de salud en todo el mundo y España no ha sido una excepción. Durante los primeros meses de la pandemia, se observó una disminución drástica en las tasas de vacunación en todo el país3. Las medidas de confinamiento, el cierre de centros de salud y la suspensión de actividades no esenciales dificultaron el acceso a los servicios sanitarios, incluyendo los programas de vacunación, especialmente para los grupos más vulnerables, como los niños menores de dos años4. Además, el miedo al contagio del SARS-CoV-2 y la incertidumbre llevaron a un aumento de la renuencia de algunas personas a acudir a los centros de salud a vacunar a sus hijos.
Riesgo de transmisión de citomegalovirus congénito en el área norte de Madrid (pdf). Boletín Epidemiológico Semanal. 2023;31(4):253-259. doi: 10.4321/s2173-2772023000400005
Introducción: El citomegalovirus (CMV) es la causa más común de infección congénita en los países desarrollados. La avidez de CMV-IgG puede ser útil para el manejo de la gestación.
Método: Estudio retrospectivo de gestantes con CMV-IgM+ e IgG+ en el primer trimestre del embarazo controladas en el Hospital La Paz (Madrid) entre 2018 y 2022.
Resultados: Se incluyeron 98 gestantes. La avidez de CMV-IgG fue baja en 63 casos (64%). Se realizó amniocentesis en 62 casos y 12 (19,3%) tuvieron CMV-PCR positiva e infección fetal. Cinco recién nacidos presentaron síntomas al nacer (7,9%). Entre las gestantes con alta avidez (n=35), se realizó amniocentesis en 19 (54%), siendo todas negativas y teniendo todos PCR de CMV en orina negativa al nacimiento. El riesgo de transmisión vertical fue significativamente menor en comparación con las gestantes con baja avidez de IgG (p<0,0001).
Conclusiones: En el área Norte de Madrid, la mayoría de las infecciones por CMV son primoinfecciones. El riesgo de CMV congénito es muy bajo cuando la avidez de IgG es alta (reactivación o enfermedad latente) en el primer trimestre.
Harnessing Genomics for Antimicrobial Resistance Surveillance (Chapters 1-5). Lancet Microbe. 2023 Dec;4(12):e1035-e1070.
Casi un siglo después del inicio de la era de los antibióticos, que se ha asociado a mejoras sin precedentes en la salud humana y a reducciones de la mortalidad asociada a las infecciones, la menguante reserva de nuevas clases de antibióticos, unida a la inevitable propagación de la resistencia a los antimicrobianos (RAM), plantea un importante reto mundial. Históricamente, la vigilancia de las bacterias con RAM se ha basado en el análisis fenotípico de aislados tomados de individuos infectados, lo que sólo proporciona una visión de baja resolución de la epidemiología que subyace a una infección individual o a un brote más amplio. En los últimos años se ha observado una creciente adopción de nuevas y potentes tecnologías genómicas que pueden revolucionar la vigilancia de la RAM al proporcionar una imagen de alta resolución del perfil de RAM de las bacterias causantes de infecciones y aportar información procesable en tiempo real para tratar y prevenir la infección. Sin embargo, aún quedan muchos obstáculos por superar antes de que las tecnologías genómicas puedan adoptarse como parte estándar de la vigilancia rutinaria de la RAM en todo el mundo. En consecuencia, el Consorcio de Vigilancia y Epidemiología de las Infecciones Resistentes a los Medicamentos convocó a un grupo de trabajo de expertos para evaluar las ventajas y los retos de la utilización de la genómica en la vigilancia de la RAM. En la presente Serie, se detallan estos debates y se ofrecen recomendaciones del grupo de trabajo que pueden ayudar a hacer realidad los enormes beneficios potenciales de la genómica en la vigilancia de la RAM.
Laringitis agudas en un servicio de urgencias pediátrico antes y después de la pandemia COVID-19. ¿Han cambiado sus características?. An Pediatr (Barc). 2024;100:57-9.
Estudios recientes publicados en ANALES DE PEDIATRÍA han descrito el impacto de la pandemia COVID-19 en la incidencia de exacerbaciones asmáticas y de bronquiolitis en los servicios de urgencias pediátricos (SUP)1,2. Sin embargo, no se ha estudiado su repercusión sobre la incidencia de episodios de laringitis aguda (LA) y su gravedad.
Se plantea un estudio transversal, retrospectivo, de los episodios de LA atendidos en un SUP entre enero de 2018 y diciembre de 2022. Se analizaron las visitas mensuales por LA, definidas según el código J04.0 del CIE-10, y el número de ingresos hospitalarios. Asimismo, se compararon las características de los episodios de LA durante los periodos epidémicos antes y después de la pandemia: presentación clínica, tratamientos administrados y evolución. Para la comparación se realizó un muestreo aleatorio simple estratificado. El análisis estadístico se hizo con STATA v.17. El protocolo de manejo de los pacientes con LA en el SUP no se modificó durante el periodo estudiado.
En los cinco años analizados se identificaron tres periodos epidémicos (fig. 1). Dos de ellos antes de la pandemia COVID-19 (septiembre-octubre de 2018 y septiembre-octubre de 2019) y uno tras la pandemia (septiembre-octubre de 2022). El número de episodios atendidos fue mayor en la epidemia del año 2022 (2018: 404 episodios [3,8% del total de episodios atendidos]; 2019: 507 episodios [4,8% del total]; 2022: 669 episodios [5,1% del total]). Se incluyeron para el análisis 601 episodios (37,8% del total de episodios de LA atendidos).
Relevancia de los enterovirus en la meningitis neonatal. Enferm Infecc Microbiol Clin. 2024;42:17-23.
Introducción
Las infecciones por enterovirus (EV) constituyen las infecciones más frecuentes en el periodo neonatal y provocan en muchos casos el ingreso hospitalario del recién nacido (RN).
El objetivo del estudio es conocer la incidencia de los EV en la etiología de las meningitis neonatales y definir qué características clínicas presentan los RN con meningitis por EV.
Material y método
Estudio observacional retrospectivo de cohortes. Incluye 91 RN con meningitis y edad gestacional mayor de 34 semanas (SG) atendidos en nuestro centro durante un periodo de 16 años.
Resultados
El porcentaje de RN con meningitis por EV fue superior al de RN con meningitis bacteriana y representó el 78% (n = 71). La mitad de los RN con infección por EV presentó antecedentes de ambiente epidémico entre sus cuidadores. La fiebre apareció en el 96% de los casos como signo clínico y, en general, las alteraciones del sensorio representaron las principales alteraciones neurológicas. Un 71,4% de los pacientes con infección por EV recibió antibióticos.
La detección de EV en muestras de LCR mostró una elevada sensibilidad para el diagnóstico de meningitis por EV. Los tipos de EV más frecuentemente implicados fueron echovirus 11, coxsackievirus B5, echovirus 18, 25 y 7.
Conclusiones
Los resultados de esta serie muestran que la infección por enterovirus es una causa común de meningitis neonatal. Estos datos subrayan la importancia de realizar pruebas de detección rápida de EV en lactantes con sospecha de meningitis. Ello permite obtener un diagnóstico precoz y reducir el tratamiento antibiótico, el tiempo de hospitalización y los costes relacionados.
Long-term neurological and neurodevelopmental outcome of neonatal listeriosis in France: a prospective, matched, observational cohort study. Lancet Child Adolesc Health. 2023 Dec;7(12):875-885.
INTRODUCCIÓN
La listeriosis neonatal de transmisión vertical es una infección rara pero grave. Se desconoce el pronóstico a largo plazo de los lactantes supervivientes con listeriosis de aparición temprana o tardía. El objetivo fue evaluar las implicaciones en el neurodesarrollo en pacientes que habían padecido listeriosis neonatal.
MÉTODOS
En este estudio de cohorte observacional, prospectivo y emparejado, se incluyeron niños nacidos con listeriosis neonatal de transmisión vertical, microbiológicamente confirmada en la cohorte francesa MONALISA. A la edad de 5 años, los niños fueron sometidos a evaluaciones neurológicas y del neurodesarrollo de los déficits sensoriales, la función ejecutiva, el comportamiento adaptativo y la función cognitiva y de coordinación motora. El ámbito cognitivo se evaluó mediante la versión francesa de la Escala de Inteligencia Preescolar y Primaria de Wechsler, cuarta edición, y se puntuó mediante el Cociente de Inteligencia a Escala Completa (FSIQ). El ámbito motor se evaluó mediante una exploración física encaminada a detectar parálisis cerebral y trastornos del desarrollo de la coordinación. El funcionamiento ejecutivo se evaluó mediante las subpruebas de estatus e inhibición de la Evaluación Neuropsicológica, segunda versión. El dominio sensorial se evaluó mediante entrevista con los padres, informe médico y evaluación clínica. El comportamiento adaptativo se midió mediante la escala de comportamiento Vineland-II a partir de evaluaciones informadas por los padres de la comunicación funcional, la socialización, la vida diaria y las habilidades motoras. Los resultados se compararon con los de niños de la misma edad gestacional de dos cohortes prospectivas nacionales: EPIPAGE-2 (niños prematuros) y ELFE (niños a término de una población general de niños >32 semanas de gestación).
RESULTADOS
De 59 niños supervivientes a la enfermedad y elegibles para participar en el estudio, 53 (mediana de edad 5 años, IQR 5-6) fueron inscritos para evaluaciones del neurodesarrollo entre el 26 de octubre de 2016 y el 29 de octubre de 2019. De los 53 niños, 31 (58%) eran prematuros, 22 (42%) tenían infección sistémica de inicio temprano, 18 (34%) tenían infección no sistémica de inicio temprano y seis (11%) tenían infección sistémica de inicio tardío, todos con meningitis. 29 (66%) de los 44 niños, en los que se disponía de puntuaciones de discapacidades del neurodesarrollo, desarrollaron al menos una discapacidad; ocho (18%) niños tuvieron discapacidades graves del neurodesarrollo. De los cuatro niños con infección de aparición tardía y en los que se disponía de puntuaciones de discapacidades del neurodesarrollo, tres desarrollaron al menos una discapacidad del neurodesarrollo. Los resultados neurológicos y del neurodesarrollo de los niños con listeriosis neonatal no difirieron de los de los niños de control emparejados por edad gestacional sin infección (riesgo relativo [RR] de al menos una discapacidad 0-99 [IC del 95%: 0-65-1-51; p=0-97]; RR de FSIQ inferior a -1 DE 0-92 [0-54-1-54; p=0-74]).
INTERPRETACIÓN
Estos resultados evidencian la carga de discapacidad persistente y la asociación con la prematuridad en los resultados a largo plazo en los niños nacidos con listeriosis neonatal. Los resultados apoyan la aplicación de un cribado sistemático a largo plazo y la provisión de educación adaptada y apoyo a las necesidades especiales.
Measles–rubella vaccination and disease outbreaks. Lancet Infect Dis. 2024 Jan;24(1):e16.
La vacuna contra el sarampión y la rubéola se utiliza en 150 países para proteger a los niños contra el sarampión y la rubéola, con éxito variable.
Increase in Vibrio spp infections linked to climate change. Lancet Infect Dis. 2024 Jan;24(1):e18.
El aumento de las infecciones por Vibrio spp en Estados Unidos y otros países está relacionado con el aumento de la temperatura del mar y las catástrofes naturales provocadas por el cambio climático.
Wet Cough? Dry Cough? What is Your Understanding?. J Pediatr. 2024 Jan;264:.
El Journal of Pediatrics se complace en publicar el comentario de D.R. Liptzin et al titulado “Controversias en el uso de antibióticos para la tos húmeda crónica en niños” y espera que su publicación genere discusión entre los lectores, desde los profesionales de la pediatría general y las subespecialidades. Este Editor Asociado, abogando en nuestra reunión quincenal del Editor en Jefe con los Editores Asociados e Invitados para determinar la aceptación final de los manuscritos, provocó una discusión saludable y vigorosa sobre la “tos húmeda crónica”. Antes de llegar a la consideración del posible beneficio terapéutico de la terapia con antibióticos, ¿es la tos húmeda crónica una entidad distinta? ... ¿Se distingue de cualquier otra tos? ¿Es realmente la traqueítis bacteriana la única causa, habitual o poco frecuente? ¿Son necesarias ciertas condiciones ambientales para clasificar las posibles causas? ¿Un paciente que busca atención médica debido a una tos húmeda crónica en el consultorio de un pediatra o un subespecialista en neumología, alergia, otorrinolaringología o enfermedades infecciosas (ID) recibiría el mismo diagnóstico, es decir, traqueítis bacteriana? Este subespecialista en DI se inclinaría más hacia la sinusitis bacteriana, sin haber considerado nunca la traqueítis bacteriana, excepto en un paciente con una vía aérea artificial o después de una manipulación quirúrgica, o la aparición aguda poco frecuente y potencialmente mortal de traqueítis bacteriana estafilocócica o estreptocócica que complica la infección viral de las vías respiratorias superiores o medias.
Estas preguntas pueden ser precisamente el punto de los autores al abogar por la necesidad de medidas objetivas de la calidad y la duración de la tos (y agregaríamos, determinantes del riesgo y confirmación de un diagnóstico etiológico) y ensayos controlados con placebo para el tratamiento.
Permítanos saber de usted sobre su “opinión” sobre la tos húmeda crónica.
Controversies in Antibiotic Use for Chronic Wet Cough in Children. J Pediatr. 2024 Jan;264:113762. doi: 10.1016/j.jpeds.2023.113762.
La tos es la queja más común entre las visitas de atención primaria en pediatría.
La tos crónica en niños pequeños generalmente se define como una tos que dura 4 semanas.
Las guías publicadas para la evaluación sistemática de niños con tos crónica diferencian la tos seca y húmeda como parte de la evaluación, ya que sugieren entidades clínicas distintas.
La tos húmeda sugiere secreciones en las vías respiratorias.
Las investigaciones varían en cuanto a qué tan buenos son los padres para notar la tos seca frente a la húmeda.
Las pautas recomiendan tratar la tos húmeda crónica de 4 semanas o más con antibióticos.
Una causa común de tos húmeda crónica es la bronquitis bacteriana prolongada (PBB, por sus siglas en inglés), una infección bacteriana de las vías respiratorias inferiores que conduce a una tos húmeda crónica.
El estándar de oro para el diagnóstico de PBB es la broncoscopia flexible con lavado para demostrar inflamación y sobrecrecimiento bacteriano (PBB de laboratorio), pero este procedimiento es invasivo y requiere viajar a centros especializados.
En consecuencia, las pautas respaldadas por ensayos clínicos de centros especializados en Australia recomiendan antibióticos empíricos sin broncoscopia y lavado si no hay evidencia de otras causas de tos para el tratamiento.
Otras causas de tos crónica que varían según la región del mundo incluyen asma, sinusitis, síndrome de tos de las vías respiratorias superiores, enfermedad por reflujo gastroesofágico, infección incluida la tuberculosis, arteria innominada aberrante y eosinofilia pulmonar.
La mejoría clínica después de 2 semanas de antibióticos apoya el diagnóstico de PBB clínica. Los antibióticos empíricos eficaces evitan la necesidad de derivación a un centro de subespecialidades y la broncoscopia flexible con lavado, lo que acelera la atención y disminuye los costos de atención médica. Por el contrario, el sobrediagnóstico de PBB y el uso excesivo de antibióticos tienen impactos negativos concomitantes.
La PBB a menudo no se reconoce, pero se ha encontrado que es más común que el asma en algunas series de casos.
La PBB es más común en el contexto de otras afecciones, en particular la malacia de las vías respiratorias.
La PBB parece ser especialmente común en poblaciones con altas tasas de infecciones respiratorias asociadas con el hacinamiento y la contaminación del aire interior, y en algunas poblaciones indígenas.
La falta de diagnóstico y tratamiento de la PBB se asocia con deterioro a largo plazo de la función pulmonar, enfermedad pulmonar supurativa y bronquiectasias.
La incidencia de bronquiectasias es tan alta como 20 por cada 1000 niños en algunas poblaciones indígenas de países de altos ingresos.
Por el contrario, los niños pequeños, especialmente los que están en guarderías, suelen desarrollar infecciones respiratorias recurrentes.
Cada infección respiratoria tiene el potencial de causar una tos húmeda que dura de 2 a 6 semanas; El niño puede infectarse con un nuevo virus antes de que se resuelvan los síntomas anteriores. Este ciclo puede provocar una tos crónica que dura meses. Las preocupaciones sobre el uso excesivo de antibióticos incluyen el costo, los efectos en el microbioma, el aumento del riesgo de desarrollar obesidad, la infección por Clostridioides difficile y la resistencia a los antibióticos.
Otras preocupaciones sobre los antibióticos incluyen reacciones de hipersensibilidad o efectos secundarios aún más raros, como discrasias sanguíneas. Un estudio señaló que cada día adicional de antibióticos se asocia con un aumento del 7% en las probabilidades de un evento adverso.
Esta evaluación de riesgo-beneficio se ha calculado para el uso de penicilina en casos de faringitis estreptocócica para prevenir la cardiopatía remática.
Los programas de administración de antimicrobianos buscan optimizar la prescripción de antibióticos para las infecciones, incluido el agente antibiótico, la dosis y la duración del tratamiento, disminuyendo así el riesgo de promover la resistencia a los antimicrobianos u otros efectos adversos.
El tratamiento empírico de la tos húmeda crónica según las pautas conduce a una resolución más rápida de la PBB, previene complicaciones a largo plazo y ahorra a las familias cargas financieras y de tiempo, así como los riesgos de viajar a un centro especializado. Sin embargo, seguir las pautas en poblaciones de bajo riesgo puede conducir al uso excesivo de antibióticos y complicaciones graves. Además de la incertidumbre, la investigación que respalda el uso de antibióticos en la tos húmeda crónica no se ha evaluado en entornos de atención primaria en América del Norte. Además, muchos antibióticos inducen potentes respuestas inmunomoduladoras, y no se sabe con certeza hasta qué punto estos efectos pueden afectar el curso clínico de la tos húmeda crónica.
Para identificar el tratamiento óptimo para la tos húmeda crónica, se necesitan ensayos clínicos prospectivos de pacientes en América del Norte. Además de los ensayos controlados que comparan los resultados de los grupos tratados con antibióticos y placebo, se necesitan investigaciones para diferenciar con mayor precisión a los niños con infecciones respiratorias virales recurrentes de los que tienen tos de otras etiologías distintas. Históricamente, la frecuencia, la duración y las características cualitativas de la tos se han basado en el informe del paciente y la familia. Medidas más objetivas de la duración y las características de la tos serían útiles para determinar qué pacientes tratar con antibióticos. Existen informes validados sobre la tos y la calidad de vida, pero hay una falta de sensores de tos ampliamente aceptados que puedan rastrear la tos de los niños.
Actualmente se están evaluando varios sensores para la tos, pero aún se encuentran en las primeras etapas de desarrollo.
El desarrollo de tecnología capaz de diferenciar de manera más confiable la tos húmeda de la seca garantizaría que los médicos apliquen adecuadamente las pautas a los pacientes. Estos sensores podrían proporcionar datos invaluables para diferenciar las ondas sonoras específicas de la tos debido a PBB, reflujo gastroesofágico, infecciones respiratorias virales y asma.
Los estudios futuros que identifiquen biomarcadores no invasivos (esputo o suero) para el diagnóstico de PBB podrían guiar la atención y reducir el uso innecesario de antibióticos.
Originalmente, propusimos un estudio de investigación controlado con placebo dentro de nuestra Red de Ensayos Pediátricos de los Estados IDeA financiados por los Institutos Nacionales de Salud sobre las influencias ambientales en los resultados de salud infantil. Nuestra propuesta fue tratar a niños de 6 meses a 5 años de edad con tos húmeda de más de 4 semanas de duración con antibióticos empíricos versus placebo. Propusimos 2 semanas de amoxicilina-clavulanato frente a placebo seguidas de 2 semanas de antibióticos para cualquier persona que siguiera tosiendo, así como un seguimiento de 6 meses para determinar la tasa de recurrencia entre los grupos. Los revisores dentro de la red tenían opiniones firmes sobre el estudio, de una forma u otra. Algunos sintieron que no era ético tratar con antibióticos posibles enfermedades virales. Algunos sintieron que no era ético no tratar con antibióticos dado el riesgo de bronquiectasias. Dadas estas fuertes opiniones, la propuesta no avanzó hacia un ensayo controlado con placebo. Sin embargo, creemos que esa es exactamente la razón por la que es necesario realizar este ensayo: para responder mejor a estas preguntas. La duración de los antibióticos en PBB es otra cuestión importante. ¿Son necesarias 2 semanas? ¿4 semanas disminuyen la tasa de recurrencia? Una mejor comprensión de cada huésped individual podría guiar estas preguntas y ayudar a determinar qué niño podría beneficiarse de una mayor duración de los antibióticos. En la fibrosis quística, una enfermedad bien estudiada pero con una fisiopatología completamente diferente, no hay ensayos controlados aleatorizados que evalúen la duración de los antibióticos.
En estudios controlados no aleatorizados, la duración más larga de los antibióticos (13-15 días) no es superior a la duración más corta (10-12 días), al menos en términos de biomarcadores séricos de inflamación y función pulmonar.
Recientemente se ha demostrado que los ciclos más cortos de antibióticos para el tratamiento de la neumonía no son inferiores a los ciclos más largos.
Debido a que la tos crónica es común, costosa y se asocia con una disminución de la calidad de vida, múltiples visitas a la atención médica y ausencias a la escuela, se debe dar prioridad a la realización de ensayos que midan la frecuencia y la calidad de la tos de manera objetiva, así como el riesgo-beneficio y la relación costo-efectividad del uso empírico de antibióticos para la tos húmeda crónica.
Análisis bibliométrico de la producción científica española en Enfermedades Infecciosas y en Microbiología (2014-2021). Enferm Infecc Microbiol Clin. 2024;42:42-50.
El profundo impacto que ha tenido la pandemia de COVID-19 junto a otros factores como la globalización o el cambio climático, ha enfatizado la relevancia creciente que tienen las Enfermedades Infecciosas y la Microbiología.
Métodos
Se ha analizado la producción científica española en ambas categorías de la Web of Science a lo largo del periodo 2014-2021.
Resultados
Se han identificado 8.037 documentos en Enfermedades Infecciosas y 12.008 documentos en Microbiología (6° país más productivo a nivel mundial en ambos casos, con tasas de crecimiento de 41% y 46,2%, respectivamente). Ambas áreas presentan una elevada colaboración internacional (45-48% de los documentos) y entre 45-66% de los documentos han sido publicados en revistas de excelencia (primer cuartil) según los ránquines del Journal Citation Reports.
Conclusiones
España se sitúa en una destacada posición a nivel mundial en ambas áreas, con una gran producción científica en revistas de elevada visibilidad e impacto.
Transmitted Drug Resistance and HIV Diversity Among Adolescents Newly Diagnosed With HIV in Spain. The Pediatric Infectious Disease Journal 43(1):p 40-48, January 2024.
INTRODUCCIÓN
La caracterización virológica de los adolescentes recién diagnosticados de VIH podría ayudar a mejorar sus necesidades específicas. El objetivo del estudio fue describir las mutaciones farmacorresistentes transmitidas (MFT) y su transmisión por conglomerados en esta población en España.
MÉTODOS
Se estudiaron los MFT a inhibidores de retrotranscriptasa y proteasa incluidos en la lista de TDR de la OMS 2009 implementada en la herramienta Calibrated Population Resistance v8.0 (Stanford) en secuencias de pol del VIH de todos los adolescentes diagnosticados de VIH (12-19 años) incluidos durante el periodo 2004-2019 en las cohortes española pediátrica y de adultos (CoRISpe-CoRIS). Los MFT encontrados se compararon con los proporcionados por el algoritmo de Stanford v9.0 2021. También se estudiaron las variantes del VIH-1 y los clusters de transmisión.
RESULTADOS
De 410 adolescentes diagnosticados de VIH-1, 141 (34,4%) disponían de secuencias sin TAR. Eran mayoritariamente varones (81,6%), españoles (55,3%) y con conductas de riesgo (92,2%), principalmente contacto sexual entre varones (63,1%). La prevalencia de MFT fue significativamente mayor según la lista de Stanford frente a la de la OMS (18,4% frente a 7,1%; p = 0,004). El MFT más prevalente según la lista de la OMS fue K103N (3,6%) y según Stanford E138A (6,6%), ambos en la retrotranscriptasa. E138A, relacionado con la resistencia a rilpivirina/etravirina, estaba ausente en la lista de la OMS. Uno de cada 4 adolescentes era portador de variantes no B del VIH-1. Se describieron 5 grupos de transmisión, y 2 eran portadores de mutaciones MFT.
CONCLUSIONES
Los resultados sugieren una elevada prevalencia de MFT en adolescentes con un nuevo diagnóstico de VIH en España, similar a la de los adultos, 2 clusters de transmisión de MFT activos y la necesidad de actualizar la lista de MFT de la OMS. Estos hallazgos podrían tener implicaciones en las opciones del recientemente disponible tratamiento de acción prolongada con rilpivirina y en la elección del régimen de primera línea.
Seminar: Chagas disease. THE LANCET. VOLUME 403, ISSUE 10422, P203-218, JANUARY 13, 2024.
La enfermedad de Chagas persiste como un problema de salud pública mundial debido a la elevada carga de morbilidad y mortalidad. A pesar de la posibilidad de curación y de los avances en el control de la transmisión, las transformaciones epidemiológicas, como la urbanización y la globalización, y la importancia emergente de la transmisión oral y vertical hacen que la enfermedad de Chagas deba considerarse una enfermedad emergente, con nuevos casos en todo el mundo. Siguen existiendo importantes barreras para el diagnóstico, el tratamiento y la atención, lo que se traduce en un número reprimido de casos notificados, que a su vez da lugar a políticas públicas inadecuadas. Es necesario validar nuevas herramientas de diagnóstico y opciones de tratamiento, ya que las existentes suponen serias limitaciones para el acceso a la atención sanitaria. Los modelos integrados de vigilancia, con participación comunitaria e interseccional, integrados en el concepto de “Una sola salud”, son esenciales para el control. Además, las estrategias de mitigación de los principales determinantes sociales de la salud, incluidas las dificultades impuestas por la migración, son importantes para mejorar el acceso a una atención sanitaria integral en un escenario globalizado.
Safety, efficacy, and immunogenicity of a replication defective human cytomegalovirus vaccine, V160, in cytomegalovirus-seronegative women: a double-blind, randomised, placebo-controlled, phase 2b trial. Lancet Infect Dis 2023; 23: 1383–94.
INTRODUCCIÓN
Una vacuna que prevenga la infección por citomegalovirus (CMV) en las mujeres podría reducir la incidencia de la infección congénita por CMV, una de las principales causas de alteración en del neurodesarrollo. El objetivo fue evaluar la seguridad y la eficacia de una vacuna contra el CMV con virus de replicación defectuosa, la V160, en mujeres seronegativas frente al CMV.
MÉTODOS
Este ensayo en fase 2b, aleatorizado, doble ciego y controlado con placebo se llevó a cabo en 90 centros de siete países (EE.UU., Finlandia, Canadá, Israel, España, Rusia y Australia). Las participantes elegibles fueron mujeres sanas, seronegativas frente al CMV, no embarazadas, de 16 a 35 años, en edad fértil y expuestas a niños de 5 años o menos. Las participantes fueron asignadas aleatoriamente mediante aleatorización central a través de un sistema tecnológico de respuesta interactiva 1:1:1 a uno de tres grupos: V160 régimen de tres dosis (V160 en el día 1, mes 2 y mes 6), régimen de dos dosis de V160 (V160 el día 1, placebo el mes 2 y V160 el mes 6) o placebo (solución salina el día 1, el mes 2 y el mes 6). Las variables primarias fueron la eficacia de tres dosis de V160 en la reducción de la incidencia de infección primaria por CMV durante el periodo de seguimiento a partir de los 30 días posteriores a la última dosis de la vacuna, utilizando un diseño de tasa de eventos fija, y la seguridad y tolerabilidad de los regímenes de dos y tres dosis de V160. Se planeó probar la eficacia de un régimen de dos dosis de V160 para reducir la incidencia de infección primaria por CMV sólo si se cumplía la hipótesis de eficacia primaria. Los análisis de la variable principal de eficacia se realizaron en el grupo de eficacia por protocolo. Los análisis de seguridad incluyeron a todos los participantes asignados aleatoriamente que recibieron la vacuna. La hipótesis de eficacia primaria se comprobó en análisis intermedios y finales preespecificados. El estudio estaba en curso y los datos de eficacia seguían acumulándose en el momento del test final de la hipótesis de eficacia primaria. La eficacia de la vacuna se volvió a estimar tras dicho test basándose en todos los datos de eficacia disponibles al final del estudio.
RESULTADOS
Entre el 30 de abril de 2018 y el 30 de agosto de 2019, se reclutaron 7458 participantes, de las cuales 2220 fueron aleatoriamente asignadas al grupo de tres dosis de V160 (n=733), al grupo de dos dosis de V160 (n=733) o al grupo placebo (n=734). Un total de 523 participantes en el grupo de tres dosis de V160 y 519 en el grupo placebo se incluyeron en la prueba de hipótesis final. De ellos, hubo 11 casos de infección por CMV en el grupo de tres dosis de V160 y 20 casos en el grupo placebo. La eficacia de la vacuna en el grupo de las tres dosis de V160 fue del 44,6% (IC del 95%: -15,2 a 74,8) en la prueba final de la hipótesis de eficacia primaria, lo que supone una eficacia del 44,6% (IC del 95%: -15,2 a 74,8). hipótesis de eficacia primaria, resultado que corresponde al fracaso en la demostración de la hipótesis de eficacia primaria. Sobre la base de dicho resultado, el estudio se dio por concluido por futilidad. La nueva estimación de la eficacia de la vacuna para el grupo de tres dosis de V160 basada en todos los datos de eficacia disponibles al final del estudio (556 participantes en el grupo de tres dosis de V160 y 543 en el grupo de placebo) fue del 42,4% (IC del 95%: -13,5 a 71,1). Fueron incluidas en el análisis de seguridad un total de 728 participantes del grupo de tres dosis de V160, 729 del grupo de dos dosis de V160 y 732 en el grupo placebo. El efecto adverso local más frecuente fue el dolor en el punto de inyección (680 [93%] en el grupo de tres dosis de V160, 659 [90%] en el grupo de dos dosis de V160, y 232 y 232 [32%] en el grupo placebo). El efecto adverso sistémico más frecuente fue la fatiga (457 [63%] en el grupo de tres dosis de V160, 461 [63%] en el grupo de dos dosis de V160 y 357 [49%] en el grupo placebo). No se notificaron acontecimientos adversos graves relacionados con la vacuna ni fallecimientos.
INTERPRETACIÓN
La vacuna V160 fue en general bien tolerada e inmunógena; sin embargo, tres dosis de la vacuna no redujeron la incidencia de infección primaria por CMV en mujeres seronegativas frente a placebo. Este estudio aporta posibles perspectivas para el diseño de futuros ensayos de eficacia de vacunas contra el CMV, en particular para la identificación de la infección por CMV mediante ensayos moleculares.
High blood culture positivity among children with fever and acute lower extremity pain. Artículo original Bacteremia in Children With Fever and Acute Lower Extremity Pain. Pediatrics. 2023;151:e2022059504.
Pregunta
Entre los niños que acuden al servicio de urgencias (SU) con fiebre y dolor en las extremidades inferiores, ¿cuál es la utilidad diagnóstica de obtener un hemocultivo (BC)?
Diseño
Serie de casos retrospectiva.
Configuración
Departamento de Emergencias, Hospital Infantil de Boston.
Participantes
Niños de 1 a 18 años que acudieron al servicio de urgencias con fiebre y dolor agudo en las extremidades inferiores entre 2010 y 2020.
Intervención
Hemocultivo
Resultados
BC positivo.
Resultados principales
689 pacientes, con una mediana de edad de 5,3 años (rango intercuartil 2,7-8,8), cumplieron los criterios de inclusión. Los BC fueron positivos en 70/510 niños, 13,7% (IC 95%, 10,9% – 17,0%).
Staphylococcus aureus sensible a meticilina (71,6%) y Staphylococcus aureus resistente a meticilina (15,7%) fueron los patógenos más comunes.
Conclusiones
La tasa de BC positiva es alta entre niños con fiebre y dolor en las extremidades inferiores, lo que sugiere la utilidad de la BC para la evaluación inicial entre estos pacientes.
Comentario
En este estudio retrospectivo grande y bien diseñado, >10% de los niños con fiebre y dolor agudo en las extremidades inferiores tuvieron hemocultivos positivos. Además, la presencia de PCR > 3 mg/dl y los hallazgos del examen de localización aumentaron la probabilidad de bacteriemia. Estos son hallazgos impactantes, aunque no sorprendentes. La principal consideración en los niños que presentan esta sintomatología es la osteomielitis hematógena aguda (AHO), y >40% de los casos son bacteriémicos. Por lo tanto, la probabilidad de bacteriemia previa a la prueba en este escenario clínico es relativamente alta. Además, las pautas de la AHO de la Sociedad de Enfermedades Infecciosas Pediátricas (PIDS) recomiendan hemocultivos de rutina como parte de la evaluación inicial.
Los hallazgos de los autores están de acuerdo con las directrices PIDS. Si bien existe riesgo de contaminación del cultivo, esto solo ocurrió en el 1,6% de los sujetos, la mayoría de los cuales ya estaban hospitalizados. Además, la utilización de diagnósticos moleculares puede permitir la discriminación temprana de patógenos y contaminantes, reduciendo el impacto de tales eventos.
Aunque es un solo centro, el estudio presentado apoya firmemente la obtención de hemocultivos en niños febriles con dolor agudo en las piernas.
Incidence and risk factors of tuberculosis among 420 854 household contacts of patients with tuberculosis in the 100 Million Brazilian Cohort (2004–18): a cohort study. Lancet Infect Dis. 2024 Jan;24(1):46-56.
INTRODUCCIÓN
Aunque se sabe que los contactos domésticos de pacientes con tuberculosis son especialmente vulnerables a esta enfermedad, las pruebas publicadas centradas en este grupo de alto riesgo en el contexto de los países de ingresos bajos y medios siguen siendo escasas. Utilizando datos nacionales de Brasil, nos propusimos estimar la incidencia e investigar los determinantes socioeconómicos y clínicos de la tuberculosis en una cohorte de contactos de pacientes tuberculosos.
MÉTODOS
En este estudio de cohortes, vinculamos datos socioeconómicos y demográficos individuales de la Cohorte Brasileña de 100 Millones con datos de mortalidad y registros de tuberculosis, identificamos contactos de pacientes índice de tuberculosis diagnosticados entre el 1 de enero de 2004 y el 31 de diciembre de 2018, y realizamos un seguimiento de los contactos hasta el diagnóstico posterior de tuberculosis del contacto, la muerte del contacto o el 31 de diciembre de 2018. Se investigaron los factores asociados con la tuberculosis activa mediante regresiones de Poisson multinivel, teniendo en cuenta los efectos aleatorios a nivel de municipio y a nivel de hogar.
RESULTADOS
Se estudiaron 420 854 contactos domésticos de 137 131 pacientes índice de tuberculosis. Durante los 15 años de seguimiento (mediana de 4,4 años [IQR 1,9-7,6]), detectamos 8953 contactos con tuberculosis. La incidencia de tuberculosis entre los contactos fue de 427,8 por 100 000 personas-año en riesgo (IC 95%: 419,1-436,8), 16 veces superior a la incidencia en la población general (26,2 [26,1-26,3]) y el riesgo fue prolongado. La incidencia de tuberculosis se asoció a que el paciente índice tuviera edad preescolar (<5 años; cociente de riesgos ajustado 4,15 [IC 95%: 3,26-5,28]) o tuberculosis pulmonar (2,84 [2,55-3,17]).
INTERPRETACIÓN
El riesgo elevado y sostenido de tuberculosis entre los contactos refuerza la necesidad de ampliar y reforzar sistemáticamente las políticas de rastreo de contactos y de tratamiento preventivo en Brasil para alcanzar los objetivos nacionales e internacionales de eliminación de la tuberculosis.
Worldwide Newborn Screening and Early Immunizations: Aligning Advances in Preventive Pediatrics. J Pediatr. 2024 Jan;264:113732. doi: 10.1016/j.jpeds.2023.113732.
Reassessing the Paradigm for Respiratory Tract Infections in European Children. J Pediatr. 2024 Jan;264:113775. doi: 10.1016/j.jpeds.2023.113775.
El uso de pruebas en el punto de atención en el contexto de epidemias respiratorias virales
La utilización de pruebas en el punto de atención en el contexto de epidemias respiratorias virales es muy prometedora. Las pruebas rápidas de antígenos diseñadas para detectar diversos virus respiratorios pueden ofrecer una valiosa utilidad en este escenario.
En las unidades de emergencia de muchos países, una proporción sustancial de los niños que presentan síntomas respiratorios, como enfermedades similares a la gripe o bronquiolitis, suelen someterse a pruebas múltiples de reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR), lo que garantiza un diagnóstico viral preciso.
Por el contrario, en entornos ambulatorios donde las epidemias respiratorias virales se superponen, los médicos a menudo se enfrentan a incertidumbres diagnósticas que pueden llevar a recetas innecesarias de antibióticos y visitas de emergencia al hospital. Por lo tanto, sostenemos que los pediatras de atención primaria desempeñan un papel fundamental en la reducción de la carga de los servicios de emergencia hospitalarios mediante la optimización de su enfoque diagnóstico mediante el uso de pruebas en el punto de atención. En particular, investigaciones recientes han comparado el rendimiento clínico de una prueba rápida de antígeno combinada de SARS-CoV-2 + Gripe A/B + VRS (utilizando muestras nasofaríngeas e hisopos nasales anteriores autorecolectados) con un método de RT-PCR múltiple.
La sensibilidad de estas pruebas triples varió según el virus específico, lo que podría subestimar la carga viral general. Sin embargo, estas pruebas triples son fáciles de usar, suelen arrojar resultados en aproximadamente 15 minutos, y son más rentables en comparación con los métodos de RT-PCR.
Dado que los pediatras de atención primaria a menudo pueden lograr diagnósticos virales precisos, el uso generalizado de pruebas virales en niños tiene el potencial de mejorar significativamente el manejo de las infecciones respiratorias en entornos ambulatorios, limitando las prescripciones innecesarias de antibióticos y las visitas de emergencia. En consecuencia, este enfoque podría aliviar la presión sobre los servicios de atención médica pediátrica.
Además, estas pruebas podrían servir para el propósito adicional de identificar y examinar a los niños que han recibido nirsevimab, con una prueba positiva para el VRS que ayude a monitorear la variabilidad de la secuencia de cepas y la detección temprana de variantes de escape. Por último, en el contexto de los recientes rebrotes de COVID-19 en muchos países, estas pruebas podrían desempeñar un papel fundamental en la mitigación de la propagación de la enfermedad, evitando potencialmente que una epidemia se convierta en una pandemia.
Conclusiones
Dada la imprevisibilidad inherente y la posibilidad de que las enfermedades infecciosas respiratorias alcancen picos sin precedentes, enfatizamos la importancia crítica de adherirse rigurosamente a los programas de inmunización adoptados en cada nación y el papel fundamental de la vigilancia en tiempo real de estos 3 virus. Sostenemos que los pediatras de atención primaria, aprovechando las pruebas virales en el punto de atención, pueden asumir un papel vital en el fortalecimiento de esta vigilancia y asegurar el cumplimiento meticuloso de los programas de inmunización.
Azithromycin during Routine Well-Infant Visits to Prevent Death. N Engl J Med 2024; 390:221-229
Se ha demostrado que la distribución masiva de azitromicina a niños de 1 a 59 meses de edad reduce la mortalidad infantil por todas las causas en algunas regiones del África subsahariana, observándose la mayor reducción entre los bebés menores de 12 meses. No está claro si la administración de azitromicina en las visitas rutinarias de atención médica a los lactantes sería eficaz para prevenir la muerte.
MÉTODOS
Realizamos un ensayo aleatorizado, controlado con placebo, de una dosis única de azitromicina (20 mg por kilogramo de peso corporal) en comparación con placebo, administrada durante la infancia (5 a 12 semanas de edad). El criterio de valoración principal fue la muerte antes de los 6 meses de edad. Los bebés fueron reclutados mediante vacunación de rutina u otras visitas de control infantil en clínicas y mediante actividades de extensión comunitaria en tres regiones de Burkina Faso. El estado vital se evaluó a los 6 meses de edad.
RESULTADOS
De los 32.877 bebés inscritos desde septiembre de 2019 hasta octubre de 2022, un total de 16.416 bebés fueron asignados al azar a azitromicina y 16.461 a placebo. Ochenta y dos bebés en el grupo de azitromicina y 75 bebés en el grupo de placebo murieron antes de los 6 meses de edad (cociente de riesgos instantáneos, 1,09; intervalo de confianza [IC] del 95 %, 0,80 a 1,49; P = 0,58); la diferencia absoluta en la mortalidad fue de 0,04 puntos porcentuales (IC del 95%: -0,10 a 0,21). No hubo evidencia de un efecto de la azitromicina sobre la mortalidad en ninguno de los subgrupos preespecificados, incluidos los subgrupos definidos según la edad, el sexo y el peso inicial, ni evidencia de una diferencia entre los dos grupos del ensayo en la incidencia de eventos adversos.
CONCLUSIONES
En este ensayo realizado en Burkina Faso, encontramos que la administración de azitromicina a bebés a través del sistema de atención de salud existente no previno la muerte. (Financiado por la Fundación Bill y Melinda Gates; número de CHAT ClinicalTrials.gov, NCT03676764. se abre en una nueva pestaña.)
Resurgence of congenital syphilis: new strategies against an old foe.Lancet Infect Dis. 2024 Jan;24(1):e24-e35.
La sífilis congénita es una de las principales causas mundiales de pérdida fetal, mortinatalidad, muerte neonatal e infección congénita. En 2020, la tasa mundial de sífilis congénita era de 425 casos por cada 100 000 nacidos vivos, cifra considerablemente superior al objetivo de eliminación de la OMS de 50 casos por cada 100 000 nacidos vivos. Las tasas de casos están aumentando en muchos países de ingresos altos, pero siguen siendo bajas en comparación con las de los países de ingresos bajos y medios. Esta revisión pretende resumir la epidemiología y los conocimientos actuales sobre la transmisión y el tratamiento de la sífilis en el embarazo, y propone medidas para reducir la creciente incidencia observada en todo el mundo. También se describen las nuevas herramientas de diagnóstico y tratamiento para prevenir la transmisión vertical y mejorar el tratamiento de la sífilis congénita. Por último, esbozamos un programa de prioridades de salud pública, que incluye estrategias de investigación, clínicas y preventivas.
Syphilis Complicating Pregnancy and Congenital Syphilis. N Engl J Med 2024;390:242-253.
La sífilis congénita, descrita por primera vez por Gaspar Torella en 1497, se debe principalmente al paso transplacentario de Treponema pallidum y continúa causando importantes consecuencias negativas en todo el mundo. 1 Después de una disminución constante de los casos de sífilis primaria y secundaria en los Estados Unidos después de 1990, que generó esperanzas de su eliminación, las tasas alcanzaron su punto más bajo en 2001. Desafortunadamente, las tasas han aumentado posteriormente entre hombres y mujeres en edad reproductiva, así como entre los bebés. , y en 2021, la tasa de sífilis congénita en los Estados Unidos fue la más alta en casi 30 años. 2
External validation of a multivariable prediction model for identification of pneumonia and other serious bacterial infections in febrile immunocompromised children Arch Dis Child. 2023 Dec 14;109(1):58-66. doi: 10.1136/archdischild-2023-325869.
Objetivo Validar externamente y actualizar el modelo de predicción clínica de la herramienta Feverkids para diferenciar la neumonía bacteriana y otras infecciones bacterianas graves (IBG) de causas de fiebre no relacionadas con IBG en niños inmunocomprometidos.
Diseño Estudio observacional prospectivo, multicéntrico e internacional integrado en una evaluación de riesgos personalizada en enfermedades febriles para optimizar la gestión de la vida real en toda la Unión Europea (PERFORM).
Ámbito Quince hospitales universitarios en nueve países europeos.
Participantes Niños febriles inmunocomprometidos de 0 a 18 años.
Métodos El modelo de predicción clínica Feverkids predijo la probabilidad de neumonía bacteriana, otras IBG o ninguna IBG. Se evaluaron la discriminación del modelo, la calibración y el rendimiento diagnóstico en diferentes umbrales de riesgo. Luego, el modelo fue reacondicionado y actualizado.
Resultados De 558 episodios, 21 tuvieron neumonía bacteriana, 104 otras IBG y 433 ninguna IBG. La discriminación fue de 0,83 (IC del 95%: 0,71 a 0,90) para la neumonía bacteriana, con calibración moderada y de 0,67 (0,61 a 0,72) para otros IBG, con calibración deficiente. Después del reajustamiento del modelo, la discriminación mejoró a 0,88 (0,79 a 0,96) y 0,71 (0,65 a 0,76) y la calibración mejoró. El riesgo previsto <1% descartó neumonía bacteriana con una sensibilidad de 0,95 (0,86 a 1,00) y un índice de probabilidad negativo (LR) de 0,09 (0,00 a 0,32). El riesgo previsto >10% fue predicho en neumonía bacteriana con especificidad de 0,91 (0,88 a 0,94) y LR positivo de 6,51 (3,71 a 10,3). El riesgo previsto <10% descartó otros IBG con una sensibilidad de 0,92 (0,87 a 0,97) y un LR negativo de 0,32 (0,13 a 0,57). El riesgo previsto> 30% prevaleció en otros IBG con especificidad de 0,89 (0,86 a 0,92) y LR positivo de 2,86 (1,91 a 4,25).
Conclusión La discriminación y la calibración fueron buenas para la neumonía bacteriana pero peores para otros IBG. Los umbrales de exclusión tienen el potencial de reducir las investigaciones y los antibióticos innecesarios en este grupo de alto riesgo.
Kawasaki Disease Before and During the COVID-19 Pandemic: A Nationwide Population-based Study in the United States. The Pediatric Infectious Disease Journal 43(1):p 7-13, January 2024.
INTRODUCCIÓN
Se ha notificado a nivel mundial un descenso en la incidencia de la enfermedad de Kawasaki durante la pandemia de COVID-19. Sin embargo, los estudios previos realizados en EE.UU. utilizaron poblaciones de pacientes de tamaño y alcance geográfico limitados, lo que deja un vacío de conocimiento respecto a la tendencia nacional. El empleo de una muestra de gran tamaño aumentará la generalizabilidad de los resultados y permitirá realizar análisis más detallados.
MÉTODOS
El estudio observacional que utilizó la Muestra Nacional (a nivel nacional) de Pacientes Hospitalizados 2016-2020 examinó los cambios en la tasa de hospitalización por enfermedad de Kawasaki en pacientes pediátricos durante la pandemia COVID-19. Los análisis de sensibilidad examinaron las hospitalizaciones entre octubre y diciembre de cada año, ya que el código para el síndrome inflamatorio multisistémico en niños se implementó en octubre de 2020.
RESULTADOS
En total, se examinaron 24.505 hospitalizaciones con diagnóstico de enfermedad de Kawasaki. Las tasas de hospitalización fueron de 65,1 y 53,8 por 1.000.000 de población pediátrica durante los periodos prepandémico y pandémico, respectivamente. Los análisis de sensibilidad mostraron un descenso global del 36,1%, con descensos mayores para los pacientes de 1 a 4 años (49,6%), los varones (40,0%), los asiáticos o isleños del Pacífico (57,9%) y los pacientes del Sur (47,5%), en comparación con sus homólogos. Se detectaron asociaciones del periodo pandémico con estancias más prolongadas y costes diarios más elevados (razón de medias ajustadas 1,11; P < 0,01 para la duración de la estancia, y razón de medias ajustadas 1,33; P < 0,01 para los costes).
CONCLUSIÓN
En los Estados Unidos se observó una disminución de la incidencia de la enfermedad de Kawasaki durante la pandemia de COVID-19 en todo el país. Contrariamente a un informe de Japón, no se observó una relación entre la densidad de población y una disminución de la hospitalización por enfermedad de Kawasaki. La realización de análisis más detallados en zonas geográficas específicas podría aportar más información
(SEV) Revista de virología de la SEV virología. Diciembre 2023. Revista de la Sociedad Española de Virología que incluye los artículos de revisión: “los enemigos de las bacterias: los bacteriófagos”; “Fagos como herramientas biomédicas en la lucha contra bacterias resistentes”; “Los bacteriófagos como modelo para entender la evolución”. https://sevirologia.es/wp-content/uploads/2023/12/RevistaSEV23.pdf
Seasonal vaccination with RTS,S/AS01E vaccine with or without seasonal malaria chemoprevention in children up to the age of 5 years in Burkina Faso and Mali: a double-blind, randomised, controlled, phase 3 trial. Lancet Infect Dis 2024; 24: 75–86.
INTRODUCCIÓN
La vacunación estacional con la vacuna antipalúdica RTS,S/AS01E combinada con la quimioprevención estacional del paludismo (SMC) previno el paludismo en niños pequeños de forma más eficaz que cualquiera de las dos intervenciones administradas por separado durante un periodo de 3 años. El objetivo de este estudio era establecer si la protección añadida proporcionada por la combinación podía mantenerse durante otros 2 años.
MÉTODOS
Se trató de un ensayo de fase 3, doble ciego, aleatorizado individualmente, controlado, de no inferioridad y superioridad, realizado en dos lugares: el distrito de Bougouni y zonas vecinas en Malí y el distrito de Houndé, Burkina Faso. Los niños que se habían inscrito en el ensayo inicial de 3 años cuando tenían entre 5 y 17 meses de edad fueron asignados inicialmente al azar de forma individual a recibir SMR con sulfadoxina-pirimetamina y amodiaquina más vacunas de control, RTS,S/AS01E más SMR placebo, o SMR más RTS,S/AS01E. Continuaron recibiendo las mismas intervenciones hasta los 5 años de edad. El criterio de valoración primario del ensayo fue la incidencia de paludismo clínico durante los 5 años del ensayo, tanto en la población modificada por intención de tratar como en la población por protocolo. Durante el periodo de 5 años, la no inferioridad se definió como un aumento del 20% en el paludismo clínico en el grupo de RTS,S/AS01E solo en comparación con el grupo de SMC solo. La superioridad se definió como una diferencia del 12% en la incidencia de paludismo clínico entre los grupos de intervención combinada y única.
RESULTADOS
En abril de 2020, de los 6861 niños reclutados originalmente, 5098 (94%) de los 5433 niños que completaron el seguimiento inicial de 3 años se volvieron a inscribir en el estudio de extensión. A lo largo de 5 años, la incidencia de paludismo clínico por 1000 personas-año en riesgo fue de 313 en el grupo de SMC solo, 320 en el grupo de RTS,S/AS01E solo y 133 en el grupo combinado. La combinación de RTS,S/AS01E y SMC fue superior al SMC (eficacia protectora del 57,7%, IC del 95%: 53,3 a 61,7) y al RTS,S/AS01E (eficacia protectora del 59,0%, 54,7 a 62,8) en la prevención del paludismo clínico. RTS,S/AS01E no fue inferior a SMC (cociente de riesgos 1-03 [IC del 95%: 0,95 a 1,12]). La eficacia protectora de la combinación frente al SMR durante el periodo de 5 años del estudio fue muy similar a la observada en los 3 primeros años, siendo la eficacia protectora de la combinación frente al SMR del 57,7% (53,3 a 61,7) y frente al RTS/AS01E solo del 59,0% (54,7 a 62,8). Las cifras comparables para los 3 primeros años del estudio fueron 62,8% (58,4 a 66,8) y 59,6% (54,7 a 64,0%), respectivamente. Los ingresos hospitalarios por paludismo grave definido por la OMS se redujeron en un 66,8% (IC 95%: 40,3 a 81,5), por anemia palúdica en un 65,9% (34,1 a 82,4), por transfusión sanguínea en un 68,1% (32,6 a 84,9), para las muertes por todas las causas en un 44,5% (2,8 a 68,3), para las muertes excluyendo causas externas o cirugía en un 41,1% (-9,2 a 68,3), y para las muertes por malaria en un 66,8% (-2,7 a 89,3) en el grupo combinado comparado con el grupo de SMR solo. No se detectaron señales de seguridad.
INTERPRETACIÓN
La combinación de la vacunación estacional contra la malaria con la quimioprevención estacional proporcionó una protección sustancial contra la malaria durante 5 años, lo que ofrece un nuevo enfoque potencial para el control de la malaria en zonas con transmisión estacional de la enfermedad.











